Меню при панкреатите поджелудочной железы. Особенности диетического питания
- Меню при панкреатите поджелудочной железы. Особенности диетического питания
- Диета при остром панкреатите по дням. Питание в острой стадии панкреатита
- Что пить натощак при панкреатите. Общие рекомендации по ежедневному рациону питания
- Меню при панкреатите, чтобы набрать вес. Какая диета необходима при панкреатите
- Диета при панкреатите таблица. Рацион при возникновении обострения
- Диета при панкреатите меню на каждый день. Разрешенные продукты в первую неделю болезни
- Стол 5 меню на неделю при панкреатите. Примерный вариант недельного питания
- Семидневное меню при панкреатите. Примерное меню и рацион на неделю при панкреатите
- Сколько длится диета при панкреатите. Какая «классическая» диета соответствует необходимым требованиям?
Меню при панкреатите поджелудочной железы. Особенности диетического питания
Диета при остром панкреатите определяется в зависимости от текущего самочувствия больного. Первый вариант рекомендован при развитии острого панкреатита либо в период обострения хронической формы. Питания этого типа создает для поджелудочной железы максимальный покой, что помогает устранять характерный для состояния болевой синдром.
 Лечебное голодание необходимо в первые несколько дней обострения панкреатита
Лечебное голодание необходимо в первые несколько дней обострения панкреатита
Начинается диета с третьего дня после завершения голодного периода. Ее продолжительность не должна превышать трех – семи суток, поскольку не отвечает физиологическим потребностям человеческого организма.
Важно! Блюда подаются исключительно в полужидкой консистенции, поскольку именно этот формат является наименьшим стимулятором панкреатической деятельности.
После завершения периода голодания меню больного должно включать углеводные блюда, поскольку они также не вызывают слишком сильного возбуждения поджелудочной железы. Рацион в этот период включает:
- Слизистые крупяные супы (не используются кукуруза и пшено) на овощных отварах.
- Протертые каши, сваренные на воде.
- «Слабый» сладкий чай.
- Кисель, мусс и желе из сока разрешенных фруктов.
- Пюре из тыквы, кабачков, картофеля или моркови, а также овощные пудинги, приготовленные на пару.
- Компоты из протертых сухофруктов.
- Домашние сухарики, галетные печенья.
Через двое суток меню можно расширить, введя в него крем-суп с мясом, паровой белковый омлет, яйца всмятку, паровые котлеты, мясное суфле, кнели из разрешенных сортов мяса, творог в виде суфле, пасты, творожный паровой пудинг. Сливочное масло разрешается класть в готовые блюда. Растительное использовать нельзя.
После устранения патологической симптоматики, снятию болевого синдрома и улучшению пищеварительного процесса больного переводят на второй вариант диеты 5П. Его также можно практиковать при неярко выраженном обострении панкреатита. Этот вариант сохраняет все принципы готовки продуктов. Разница заключается в консистенции подаваемых блюд: вначале они протертые, затем – просто измельченные.
Диета при остром панкреатите по дням. Питание в острой стадии панкреатита
 В острейшей стадии болезни с выраженным болевым синдромом и признаками значительного нарушения пищеварения может быть использовано непродолжительное лечебное голодание. Эта рекомендация озвучена еще врачами прошлых веков, которые при остром панкреатите назначали своим пациентам холод (на область воспаленного органа), голод и физический покой. В этот период допустимо нераздражающее витаминизированное и щелочное питье, при необходимости назначается парентеральное (внутривенное) питание. А вот применение ферментов в этот период нецелесообразно, ведь в кишечник попросту не поступает никакая нуждающаяся в переваривании пища.
В острейшей стадии болезни с выраженным болевым синдромом и признаками значительного нарушения пищеварения может быть использовано непродолжительное лечебное голодание. Эта рекомендация озвучена еще врачами прошлых веков, которые при остром панкреатите назначали своим пациентам холод (на область воспаленного органа), голод и физический покой. В этот период допустимо нераздражающее витаминизированное и щелочное питье, при необходимости назначается парентеральное (внутривенное) питание. А вот применение ферментов в этот период нецелесообразно, ведь в кишечник попросту не поступает никакая нуждающаяся в переваривании пища.
Голодание при остром панкреатите обычно длится 2–3 дня. За это время симптоматика утихает, что дает возможность переходить на диетическое питание – поэтапно:
- Первые дни после голодания питание малокалорийное и максимально щадящее. Блюда пюре образные, полужидкие, протертые. Их готовят на пару или отваривают, при подаче охлаждают до температуры тела. Такое меню преимущественно углеводное и не предполагает использования многокомпонентных рецептов и специй.
- После уменьшения выраженности симптомов панкреатита питание становится более разнообразным и калорийным. При этом меню расширяют постепенно, ориентируясь на самочувствие и степень усвоения пищи. На 4–5 день вводят легко усваивающиеся белки (творог, вываренное нежирное мясо, яйца), затем небольшое количество сливочного масла. Растительные масла пока не используются. Блюда по-прежнему отварные и паровые. Их уже не протирают, а измельчают или подают в виде супов, суфле и запеканок.
- В последующие 8–12 месяцев питание при панкреатите остается щадящим и дробным, хотя и не столь строгим. В целом в этот период рацион напоминает меню при хроническом панкреатите. Вводятся растительные масла, блюда становятся более разнообразными.
Что пить натощак при панкреатите. Общие рекомендации по ежедневному рациону питания
Фрукты и овощи при панкреатите поджелудочной железы употреблять просто необходимо, т.к. в них содержится много полезных витаминов, минералов и аминокислот. При соблюдении рекомендаций лечащего врача можно в кратчайшие сроки привести работу всего организма в норму.
Для этого нужно придерживаться следующих правил:
- фрукты и овощи следует употреблять только в обработанном виде (исключения возможны, но по согласованию врача и в малых количествах);
- обрабатывать продукты на пару;
- в период обострения панкреатита полностью отказаться от фруктов и овощей в сыром виде;
- употреблять только свежие продукты;
- не применять в пищу продукты, для выращивания которых использовались химические препараты;
- стараться выбирать спелые овощи, имеющие мягкую оболочку;
- снимать кожуру с фруктов и овощей, т.к. в грубой клетчатке содержатся вредные вещества, которые провоцируют брожение в желудочно-кишечном тракте (особенно важно при сопутствующем гастрите);
- отдавать предпочтение сладким овощам и фруктам;
- не допускать переедания, употреблять порции только в тех объемах, которые рекомендовал лечащий врач;
- исключить консервированные фрукты и овощи, а также магазинные соки и напитки;
- не употреблять овощи и фрукты натощак;
- избегать употребления цитрусовых, кислых или горьких фруктов и овощей.
Эти советы полезны как в борьбе с лечением панкреатита поджелудочной железы, так и в профилактике этого заболевания.
Меню при панкреатите, чтобы набрать вес. Какая диета необходима при панкреатите
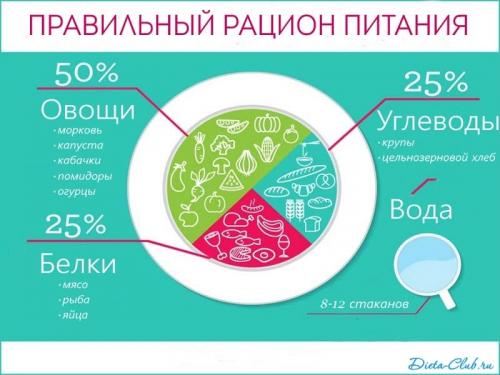
Основная цель диеты при воспалении поджелудочной железы — разгрузка пищеварительного тракта и снижение выработки пищеварительных ферментов, которые при воспалении не выходят через протоки в 12-перстную кишку, а остаются внутри железы и «переваривают» ее ткани. Питание при панкреатите должно быть сбалансированным, чтобы покрывать потребности организма в основных питательных веществах, витаминах и минералах. Базовая методика питания для больных с панкреатитом была разработана терапевтом, основоположником диетологии и клинической гастроэнтерологии Мануилом Исааковичем Повзнером, и ей было присвоен номер 5п.
Рис. 1

Суть диеты состоит в использовании продуктов, которые не провоцируют обильное выделение пищеварительных ферментов железой. Стандартное меню при панкреатите содержит теплые блюда жидкой, полужидкой или кашицеобразной консистенции, приготовленные отвариванием, тушением, в пароварке или методом запекания. Такие ограничение объясняются тем, что жареные блюда долго перевариваются, а на фоне уменьшения панкреатических ферментов могут забродить, вызывая вздутие, боли и рези в животе. Сырые овощи и фрукты тоже ограничивают из-за их способности провоцировать газообразование.
Наиболее жесткие требования к питанию предъявляются при обострении хронического панкреатита или при воспалении в острой форме. В течение 2-3 дней больным противопоказана любая пища. Разрешено лишь питье без ограничений и капельное введение питательных растворов. Питаться необходимо начинать постепенно, с небольших порций объемом до 150 мл по 5-6 раз в день. Предпочтение стоит отдавать жидким блюдам, которые легко усваиваются и не нагружают ЖКТ: бульонам из овощей, полужидкими пюре, кашами, слизистыми супами. В течение недели меню расширяют, увеличивая калорийность и размер порций.
Рис. 2

В суточном рационе должны содержаться:
- Сложные углеводы — до 350 г;
- Белки — до 125 г;
- Жиры — до 70 г;
- Витамин С — 150 мг;
- Витамины группы В (В1 и В3) — до 2 мг (витамина В1 требуется до 10 мг);
- Витамин А — 10 мг;
- Кальций — 0,8 г;
- Магний — 0,5 г;
- Железо — 0,03 г;
- Фосфор — 1,3 г;
- Натрий — 3 г.
Объем жидкости, которую больной должен употреблять в течение дня, составляет не менее полутора литров, а общая суточная калорийность блюд не более 1800-2500 кКал.
Диета при панкреатите таблица. Рацион при возникновении обострения
Назначение углеводно-белковой диеты при обострении панкреатита является основой питания на этом этапе. Белки необходимы для восстановления поврежденных клеток воспаленного органа. Если возникли подозрения на сахарный диабет, количество углеводов необходимо сократить за счет сладостей и простых сахаров, которые быстро усваиваются.
При обострении хронического панкреатита уменьшают на 15–20 дней применение соли из-за отека железы.
Любое блюдо употребляется теплым, жидким или кашицеобразным, без специй. Еда принимается маленькими порциями, но часто – до 8 раз в день. Это защищает пораженный орган от выработки избыточного количества ферментов в связи с перееданием.

Список необходимых продуктов и что можно есть из блюд на первых порах, подробно объяснит врач. Существует специальная таблица, где они подробно указаны. При воспалении, сопровождающемся яркой клинической картиной, рацион составляют:
- пюреобразные супы,
- каши на воде,
- овощные пюре,
- низкокалорийный творог,
- слабозаваренный чай,
- кефир.
Каши составляют основу питания для ребенка и взрослого в стадию обострения. Для приготовления каш полезны следующие крупы:
- овсянка,
- гречка,
- рис,
- манка.
Тяжелыми считаются пшенка и перловка, их не включают в рацион. Готовится блюдо на воде: цельное свежее молоко вызывает метеоризм и диарею, поэтому его исключают из меню. Из молочных продуктов можно употреблять нежирную простоквашу и кефир, а также творог с жирностью не выше 9%. Черный хлеб запрещен, но разрешается сухое галетное печенье.
Лечебный режим питания продолжается месяц. Различий в возрасте или поле пациента при ограниченной диете не существует: ее должны придерживаться и мужчина, и женщина. Рецепт здорового питания един для всех.
Все вышеперечисленное входит в диету № 5 — она разработана для применения при панкреатите в стадии обострения. Учитывается также имеющийся сопутствующий диагноз: гастрит, желчнокаменный холецистит. Удаленный желчный пузырь часто сопутствует усилению воспаления и отека железы и требует неукоснительного соблюдения правильного питания.

При обострении или неполной ремиссии существует запрет на определенные блюда. Нельзя кушать еду в жареном, копченом и маринованном виде. А также противопоказаны:
- консервированные продукты,
- сало, сметана,
- свежая мягкая сдоба.
Особенно внимательно нужно следить за тем, что ест ребенок.
Таблица: химический состав пищи при обострении
Чтобы правильно питаться и не ухудшить состояние, необходимо знать химический состав употребляемой пищи. Основой питания являются белки. Жиры сокращаются до минимума. Углеводы также максимально ограничиваются из-за двойной роли поджелудочной железы в организме: она выполняет инкреторную функцию, вырабатывая инсулин для расщепления углеводных молекул и поддержания нормального количества сахара в крови. Поэтому углеводная пища является высокой нагрузкой для пораженного органа.
Вещество Суточное количество Белки 80 г (из них – 30% животного происхождения) Жиры 40–60 г (из них – 25% растительных) Углеводы 200 г Соли 8–10 г Жидкость 2,5 л
Питье при возникновении обострения

В первые 2–3 дня при выраженном воспалительном процессе назначается голод и питье. Количество потребляемой жидкости, кратность приема, объем каждой выпитой порции определяет врач, исходя из тяжести состояния пациента. Примерный суточный объем — 2,5 литра.
Категорически не рекомендуются газированные, горячие или холодные напитки — температура жидкости должна быть комфортной, не раздражающей слизистую.
Если больной может глотать, у него нет многократной рвоты, назначаются:
- щелочная минеральная вода (Боржоми, Славяновская, Смирновская, Поляна Квасова) в теплом виде без газа,
- некрепкий чай,
- компоты,
- кисели.
Пить по несколько глотков часто. Если питьевой режим нужно продлить дольше 3 дней из-за тяжести состояния больного, если есть любой диспепсический симптом, и необходимо продолжить лечение в отделении интенсивной терапии, то параллельно проводится внутривенное питание раствором глюкозы с витаминами.
Список запрещенных продуктов
При выраженном обострении под запретом оказываются многие продукты. Противопоказаны:
- жирная, жареная, копченая, маринованная пища, острые приправы,
- наваристые или жирные бульоны,
- бобовые,
- овощи в свежем виде,
- колбасные продукты, консервы,
- молочные продукты,
- сдоба, мягкий белый хлеб,
- яйца,
- крепкий чай, кофе.
Необходимо прекратить прием любых десертов с шоколадом и жирным кремом и мороженое.
Диета при панкреатите меню на каждый день. Разрешенные продукты в первую неделю болезни
Чтобы правильно подобрать меню на первую неделю после обострения, следует знать, какие продукты полезны и что можно есть пациентам с заболеваниями поджелудочной железы. Перечень блюд, которые разрешено употреблять сразу после стихания воспаления:
- пшеничный хлеб в виде сухарей;
- супы с большим количеством слизистых компонентов. Их готовят из круп – овсяной, манной или рисовой. Также отлично подойдут супы-пюре из овощей;
- во время лечения поджелудочной железы допускается есть котлеты и кнели, приготовленные на пару. Лучше для этого выбрать диетические сорта мяса, например, телятина, кроли, курица или индейка, а также нежирную рыбу (окунь, треска и др.);
- паровой омлет – такое блюдо можно кушать не чаще одного раза в день, так как яйца довольно сильно нагружают пищеварительную систему;
- блюда с добавлением молока, например, паровые пудинги или творог;
- картофель, капуста, кабачки, морковь и другие отварные овощи в измельченном виде (пюре) или овощные котлеты;
- некислые яблоки в запеченном виде или приготовленные из них компоты, желе, кисели и др.;
- по назначению лечащего врача в рацион питания можно добавить отвар шиповника, чай, минеральные воды.
Кроме полезных для поджелудочной железы видов пищи, существуют также продукты, которые необходимо исключить из меню:
- супы, приготовленные на наваристых мясных или рыбных бульонах, грибные супы, жирное мясо и рыба;
- сыры фрукты и овощи, в которых содержится большое количество грубых пищевых волокон. Следует избегать употребления капусты белокочанной, редиса, шпината, лука, редьки и других растительных продуктов, не прошедших должной термической обработки;
- нельзя есть пряные блюда и продукты, консервы, копчености, колбасу, маринады и соленья, так как они раздражают стенки пищеварительного тракта;
- свежий дрожжевой хлеб и другая выпечка, сладости;
- вредно для поджелудочной железы употребление кофе, алкоголя, сладких газировок, кваса.
После исчезновения признаков обострения патологии, рацион понемногу расширяют. Но при этом соблюдение диеты должно быть постоянным. Это необходимо для предотвращения новых обострений, развития осложнений заболевания. В примерное меню на каждый день у пациента должны входить блюда, которые содержат требуемое количества белка. Они помогут восполнить белковый дефицит, а также будут ускорять восстановительные процессы в больном органе.
 Полезные продукты при панкреатите
Полезные продукты при панкреатите
Так как при панкреатите нарушается выработка как пищеварительных ферментов, так и гормонов, следует уменьшить количество легкоусвояемых углеводов в рационе. Кроме того, рекомендуется снизить объем жирной пищи, так как имеется недостаток ферментов, расщепляющих липиды.
В связи с тем, что при хронических болезнях поджелудочной железы в любом случае ухудшаются процессы переваривания пищи, пациентам всегда приходится соблюдать диету, основанную на легко усвояемой пище. Все блюда рекомендуется варить, готовить на пару или запекать в духовке, при употреблении еду нужно хорошо пережевывать. Нельзя переедать, порции должны быть небольшими, а количество приемов – 5–6 в день. Рекомендуемое количество жидкости – до двух литров в сутки. Количество калорий должно быть таким, чтобы обеспечить все энергетические потребности человека. Обычно калорийность пищи в диете для поджелудочной железы составляет 2500 ккал.
Стол 5 меню на неделю при панкреатите. Примерный вариант недельного питания
Диета 5п стол при панкреатите, для повышения массы тела предлагает разнообразные варианты приготовления еды, употребление которой поможет человеку восполнить катастрофическую потерю веса своего тела.
В таблице ниже предлагается примерное меню на неделю.
| День недели | Меню |
| 1-ый день (понедельник) |
|
| 2-ой день (вторник) |
|
| 3-ий день (среда) |
|
| 4-ый день (четверг) |
|
| 5-ый день (пятница) |
|
| 6-ой день (суббота) |
|
| 7-ой день (воскресенье) |
|
Семидневное меню при панкреатите. Примерное меню и рацион на неделю при панкреатите
При панкреатите поджелудочной железы соблюдение лечебной диеты — обязательно. Лечебное питание позволяет снять боль, привести в порядок пищеварительную систему и улучшить работу желудочно-кишечного тракта. Дневная норма калорий при лечении данного недуга должна составлять — 700- 800 калорий. Употребление продуктов питания, содержащих жиры — 0.Количество углеводов — до 200 грамм. Прием в пищу белков — до 15 грамм. Пьем 2 — 2,5 литра жидкости каждый день, в течение всей недели.
При лечении острой формы панкреатита, диета и входящее в нее меню, имеет свои особенности. Острый панкреатит, симптомы которого наносят нестерпимую боль, должен сопровождаться предварительным голоданием в течение 3-4 дней. Далее начинается введение в меню и ежедневный рацион специальных продуктов питания.
Примерное меню диеты при панкреатите на 7 дней выглядит следующим образом питание описано на целый день:
- 1-2 день диеты: 30 грамм подсушенного хлеба (не больше); овощное или картофельное пюре без масла; каша (овсянка, гречка); печенье сухих видов; чай, вода, кисель;
- 3-4 день диеты: овсянка или отвар на рисе; пюре без масла (картофельное); каша жидкая (манка, овсянка, гречка); подсушенный хлеб — не более 30 грамм;
- 5-6 день диеты: омлет, приготовленный на пару; творожное суфле (0-1,5% жирности); суп легкий; пюре на овощах; на сладкое разрешены овощные пудинги или протертые яблоки; чай зеленый;
- 7 день диеты: каша овсяная; суфле творожное (нежирное);овощи, сделанные на пару; легкий суп — пюре; запеченные яблоки; чай черный или зеленый.
В течение недели, каждый день пьем много воды, различных чаев и отваров.
При панкреатите поджелудочной железы соблюдение лечебной диеты – обязательно. Лечебное питание позволяет снять боль, привести в порядок пищеварительную систему и улучшить работу желудочно-кишечного тракта. Дневная норма калорий при лечении данного недуга должна составлять – 700-800 калорий. Употребление продуктов питания, содержащих жиры – 0. Количество углеводов – до 200 грамм. Прием в пищу белков – до 15 грамм. Пьем 2–2,5 литра жидкости каждый день, в течение всей недели.
Примерное меню диеты при панкреатите на 7 дней
| День | Утро | Обед | Ужин |
|---|---|---|---|
| Понедельник | Овсяная каша с фруктами (300 г) + чай | Бутерброд с нежирной икрой (50 г) + салат из овощей | Суп с овощами (200 г) + подсушенный хлеб |
| Вторник | Яичница с помидорами (200 г) + чай | Бутерброд с нежирной икрой (50 г) + салат из овощей | Суп с овощами (200 г) + подсушенный хлеб |
| Среда | Овсяная каша с фруктами (300 г) + чай | Бутерброд с нежирной икрой (50 г) + салат из овощей | Суп с овощами (200 г) + подсушенный хлеб |
| Четверг | Яичница с помидорами (200 г) + чай | Бутерброд с нежирной икрой (50 г) + салат из овощей | Суп с овощами (200 г) + подсушенный хлеб |
| Пятница | Овсяная каша с фруктами (300 г) + чай | Бутерброд с нежирной икрой (50 г) + салат из овощей | Суп с овощами (200 г) + подсушенный хлеб |
| Суббота | Яичница с помидорами (200 г) + чай | Бутерброд с нежирной икрой (50 г) + салат из овощей | Суп с овощами (200 г) + подсушенный хлеб |
| Воскресенье | Овсяная каша с фруктами (300 г) + чай | Бутерброд с нежирной икрой (50 г) + салат из овощей | Суп с овощами (200 г) + подсушенный хлеб |
В течение недели, каждый день пьем много воды, различных чаев и отваров.
Сколько длится диета при панкреатите. Какая «классическая» диета соответствует необходимым требованиям?
Классификация диет по Певзнеру разработана в соответствии с патофизиологическими нарушениями органов пищеварения. При изменениях поджелудочной железы (хроническом панкреатите) показан диетический стол №5п. Это один из вариантов стола №5, который также назначается больным с патологией печени, желчевыводящих путей.
Отличается от базового стола использованием только жидкой протертой пищи. Питание при хроническом панкреатите проводится в зависимости от стадии воспаления:
- сразу после голодания при обострении несколько дней пациента кормят только жидкой пищей, калораж резко снижен (1700 ккал), набор продуктов ограничен для максимального режима щажения — это диета №5а, рекомендуется также для лечения гепатита, холецистита в острой стадии;
- затем назначают переходную диету №5б на срок от 1 до 2 месяцев, обычно боли стихают, но воспаление не снято, поэтому период болезни называют «нестойкой ремиссией»;
- при улучшении состояния пациент должен всю жизнь придерживаться диеты №5п.
Овощи готовят в эмалированной посуде или пароварке без специй и соли, после процеживания, растирают и разбавляют отваром, добавляют ложку растительного масла.
Изменения в питании носят характер постепенной нагрузки на поджелудочную железу и расширения набора разрешенных продуктов. Продолжительность определяется для каждого конкретного случая лечащим врачом. Рассмотрим более подробно разницу в составе рациона.
В диете №5а — количество белка снижается до минимума (60–80 г), жиров до (50–60 г), углеводов до 200 г для исключения стимуляции поджелудочной железы. В диете № 5б — увеличивают количество белка до 120 г, жиры остаются на уровне 70 г (1/5 часть состава должна приходиться на растительные масла), углеводы растут до 350 г. Калорийность доходит до 2500 ккал в сутки. Жестко ограничивается пища с экстрактивными веществами (бульоны из мяса и рыбы, капуста, грибы), грубая клетчатка. Все блюда остаются протертыми.