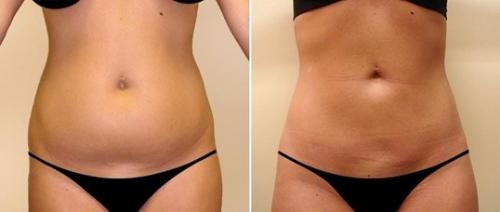
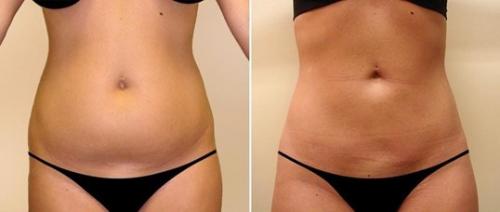
Сохраняйте здоровье поджелудочной железы: питательные рекомендации для взрослых
- Сохраняйте здоровье поджелудочной железы: питательные рекомендации для взрослых
- Связанные вопросы и ответы
- Что такое воспаление поджелудочной железы
- Как диета влияет на воспаление поджелудочной железы
- Какие продукты следует избегать при воспалении поджелудочной железы
- Какие продукты могут помочь уменьшить воспаление поджелудочной железы
- Как часто следует есть при воспалении поджелудочной железы
- Можно ли употреблять алкоголь при воспалении поджелудочной железы
- Как пить воду при воспалении поджелудочной железы
- Можно ли употреблять сладкое при воспалении поджелудочной железы
Сохраняйте здоровье поджелудочной железы: питательные рекомендации для взрослых
Основной принцип успешного лечения заключается в правильном питании и соблюдении строгой лечебной диеты. Такие мероприятия позволяют улучшить функциональность органа, процесс вырабатывания ферментов и дальнейшее переваривание пищи. Исходя из этого, появляется вопрос, что любит поджелудочная железа и печень.
Врачи выделяют целый список полезных продуктов в виде:
- парового омлета без желтка. Белок относится к легкоусваиваемым продуктам. Если он будет приготовлен на пару без добавления молока, соли, специй и масла, то это блюдо благоприятно скажется на дальнейшей работе ферментативного органа;
- кисломолочных продуктов. Продукты для поджелудочной железы и печени должны не только помогать в их функциональности, но и нормализовать кишечную микрофлору. Поэтому специалисты советуют включать в полезное меню ряженку, сыворотку, творог, кефир с пониженным содержанием жира;
- тыквы. Этот вид овоща можно есть только после термического обрабатывания. В его состав входит огромное количество бета-каротина. Такое вещество относится к категории антиоксидантов и противоокислителей. Тыквенная мякоть полностью обволакивает слизистую оболочку, тем самым защищая от воспаления. Не ведет к появлению вздутия из-за наличия небольшого количества клетчатки. Тыкву можно есть в отваренном или отпаренном виде, а также в виде повидла или варенья;
- свеклы. Овощ хорошо качественно прочищает кровь, выводит все токсические элементы, устраняет воспалительный процесс. Такие свойства оказываются благодаря наличию в составе флавоноидов, бетаина, железа и никотиновой кислоты. Предварительно ее отваривают. Можно есть в виде салата с добавлением изюма или грецких орехов. Народные целители предлагают пить свекольный сок, только перед употреблением ему нужно дать настояться в холодильнике 1 час;
- мясных блюд на основе курицы, индейки, кролика, телятины. Допускаются к применению только котлеты или суфле в запеченном или отварном виде. Готовиться должны без добавления масла, соли, специй и майонеза;
- нежирной рыбы. Отлично подойдут минтай, горбуша, камбала, хек. В их состав входят аминокислоты, благодаря чему требуется минимум ферментов для переработки.
Связанные вопросы и ответы:
Вопрос 1: Что такое воспаление поджелудочной железы
Воспаление поджелудочной железы, или панкреатит, является состоянием, при котором поджелудочная железа воспаляется. Это может быть вызвано различными факторами, такими как чрезмерное употребление алкоголя, желчные камни, травма, инфекции, лекарства и генетические факторы. При панкреатите происходит повреждение клеток поджелудочной железы, что может привести к нарушению ее функций, таких как выработка пищеварительных ферментов и инсулина.
Вопрос 2: Какие симптомы могут быть связаны с воспалением поджелудочной железы
Симптомы панкреатита могут варьироваться в зависимости от его тяжести и продолжительности. Одними из наиболее распространенных симптомов являются боли в животе, которые могут быть острыми и распространяться на спину. Другие симптомы могут включать тошноту, рвоту, потерю аппетита, повышение температуры тела и желтуху. В некоторых случаях панкреатит может быть хроническим и приводить к долгосрочным проблемам с пищеварением и сахарным диабетом.
Вопрос 3: Какая диета рекомендуется при воспалении поджелудочной железы
Диета при панкреатите должна быть легкой для пищеварения и не нагружать поджелудочную железу. Рекомендуется ограничить употребление жиров, особенно насыщенных и трансжиров, а также углеводов с высоким гликемическим индексом. Важно также следить за количеством белков, так как они могут нагружать поджелудочную железу. Рекомендуется потреблять больше овощей, фруктов, цельнозерновых продуктов и низкожирных продуктов, таких как рыба, курица и яйца. Также рекомендуется пить достаточно воды и избегать алкоголя и кофе.
Вопрос 4: Как пища влияет на поджелудочную железу
Пища оказывает значительное влияние на поджелудочную железу. Употребление жиров, особенно насыщенных и трансжиров, может вызвать выброс ферментов поджелудочной железы, которые могут повредить ее клетки. Углеводы с высоким гликемическим индексом могут вызвать скачок уровня инсулина, который также может нагружать поджелудочную железу. Белки могут вызвать выброс ферментов поджелудочной железы, но они также необходимы для ее нормального функционирования. Поэтому важно следить за составом пищи и выбирать продукты, которые будут полезны для поджелудочной железы.
Вопрос 5: Как можно предотвратить воспаление поджелудочной железы
Профилактика панкреатита включает в себя избегание чрезмерного употребления алкоголя, снижение веса, если он превышает норму, и регулярный медицинский контроль. Важно также следить за своим рационом и выбирать продукты, которые будут полезны для поджелудочной железы. Если у человека есть факторы риска, такие как генетическая предрасположенность, желчные камни или травма, то рекомендуется регулярно посещать врача и проходить скрининг.
Вопрос 6: Какие продукты следует избегать при воспалении поджелудочной железы
При панкреатите следует избегать продуктов, которые могут нагружать поджелудочную железу. Это включает в себя продукты с высоким содержанием жиров, особенно насыщенных и трансжиров, таких как мясо, сыры, масла и сладости. Также следует избегать продуктов с высоким содержанием углеводов с высоким гликемическим индексом, таких как сахар, кондитерские изделия и продукты из пшеничной муки. Важно также избегать алкоголя и кофе.
Вопрос 7: Как можно улучшить пищеварение при воспалении поджелудочной железы
Улучшение пищеварения при панкреатите может быть достигнуто путём изменения рациона питания. Важно ограничить потребление жиров, особенно насыщенных и трансжиров, и углеводов с высоким гликемическим индексом. Рекомендуется потреблять больше овощей, фруктов, цельнозерновых продуктов и низкожирных продуктов, таких как рыба, курица и яйца. Также рекомендуется пить достаточно воды и избегать алкоголя и кофе. В некоторых случаях врач может назначить специальные препараты, которые могут помочь улучшить пищеварение.
Что такое воспаление поджелудочной железы
Панкреатит ( Pancreatitis ; от pancreas — поджелудочная железа + itĭdis — воспаление) — это воспаление поджелудочной железы. Может проявляться болью в верхней части живота, вздутием, беспричинной потерей веса, неукротимой рвотой и стеатореей, при которой кал плохо смывается с унитаза и внешне кажется жирным.
Панкреатит
Выделяют две формы панкреатита:
- Острый панкреатит — это острое воспаление, не связанное с инфекцией, которое приводит к некрозу клеток поджелудочной железы, т. е. к их повреждению и гибели. При таком воспалении ферменты поджелудочной железы начинают агрессивно влиять на неё, зона некроза увеличивается и присоединяется вторичная инфекция окружающих тканей и органов.
- Хронический панкреатит — это длительное воспаление поджелудочной железы, при котором необратимо меняется строение её ткани и протоков, что проявляется болью и/или стойким ухудшением работы органа.
Распространённость панкреатита
За последние 30 лет распространённость острого и хронического панкреатита во всём мире увеличилась более чем в два раза. Это может быть связано как с вредными привычками ( курением и злоупотреблением алкоголем), так и с образом жизни, качеством и режимом питания.
В России хронический панкреатит выявляют у 27–50 человек на 100 000 населения. Хронический панкреатит обычно развивается в возрасте 35–50 лет, мужчины болеют в два раза чаще женщин. После первого эпизода острого панкреатита или обострения хронического около 15 % пациентов теряют трудоспособность. В течение 10 лет после первого обострения хронического панкреатита погибает до 20 % больных, в течение 20 лет — более 50 %. Такая высокая смертность связана с недостаточной диагностикой, некорректной терапией, в том числе при самолечении, а также высокими рисками осложнений: перитонита , сепсиса , асцита, кисты, панкреонекроза и т. д.
- .
- .
Как диета влияет на воспаление поджелудочной железы

Как правило, лечебная диета при панкреатите поджелудочной железы состоит из нескольких основных этапов.
- Голод и парентеральное питание.
Считается, что назначение голода на 1-5 дней — это важный этап в купировании обострения панкреатита. Медики уверяют, что голодный период дает поджелудочной железе возможность отдохнуть. При этом все потребности организма в питательных веществах покрываются благодаря парентеральному (внутривенному) введению различных растворов, смесей аминокислот, жировых эмульсий и пр.
- Начало энтерального питания.
При тяжелом течении болезни пациенту может быть назначено питание через зонд. При этом в желудок вводятся различные сбалансированные питательные смеси, которые с легкостью усваиваются организмом, но не нагружают его.
Если во введении зонда нет необходимости, энтеральное питание начинается с употребления тех же смесей небольшими глотками. Также возможно назначение легкоусваиваемой пищи. Диета при панкреатите поджелудочной железы начинается с преимущественно углеводного питания. Пациенту назначают протертые каши на воде, слизистые супы и пюрированные овощи. После добавляется пища, содержащая легкоусвояемый белок. Чуть позже рацион продолжает расширяться, в него включают жиры в виде растительных масел.
- Щадящая диета.
Лечебная диета при панкреатите поджелудочной железы на данном этапе подразумевает употребление пищи, которая будет механически и химически комфортной для желудка. Диета должна быть обязательно сбалансированной по содержанию белков, жиров и углеводов. Помимо того, очень важно, чтобы питание было обогащено витаминными и минеральными веществами. Под категорическим запретом находятся всевозможные острые и соленые закуски, приправы и пряности. Требуется ограничить употребление поваренной соли. Пациентам рекомендуется есть пищу, приготовленную на пару или путем отваривания, протертую и не протертую. Важно, чтобы еда имела комфортную теплую температуру. Есть нужно небольшими порциями 6 раз в день. Из овощей и фруктов рекомендуется употреблять запеченные сладкие яблоки, также можно готовить компоты и настои из сушеных либо протертых свежих некислых фруктов и ягод, в составе которых присутствует много солей калия. Что касается свежих овощей и фруктов, то от них стоит отказаться. Суточная калорийность рациона — 2500-2800 ккал.
Какие продукты следует избегать при воспалении поджелудочной железы
Панкреатитом называют воспалительный процесс, возникающий в поджелудочной железе. Этот орган играет важную роль в работе пищеварительного тракта. Основными его функциями является выработка инсулина, а также пищеварительных ферментов, требующихся для расщепления, переваривания питательных веществ:
трипсинов, для усвоения белков;
липазы, для переработки жиров;
лактазы, мальтазы, амилазы, инвертазы, обеспечивающих трансформацию сложных углеводов в моносахара.
В норме насыщенный ферментами панкреатический сок через протоки поступает в 12-перстную кишку, где и происходит основной этап переваривания еды. Патология возникает тогда, когда секреция ферментативной жидкости слишком активна, её количество становится таковым, что не может физиологически «быстро» мигрировать из железы. Возникают застои, во время которых пищеварительные ферменты взаимодействуют с клетками поджелудочной железы, приводя к их гибели, стимулируя воспаление.
В большинстве случаев, панкреатит – это следствие чрезмерного и регулярного потребления алкоголя, жирной, тяжёлой пищи. Такой рацион приводит к тому, что поджелудочная железа постоянно работает в усиленном режиме, продуцируя избыточное количество ферментов, оказывающее токсическое действие не только на сам орган, но и на остальные системы жизнеобеспечения, попадая в системный кровоток.
Такие же реакции возможны при приёме некоторых лекарств: Азатиоприна, Тетрациклина, Метранидозола, Метилдопа и др.
Другой распространённой причиной заболевания является частичная или полная непроходимость протока поджелудочной железы. Это может быть связано с формированием конкрементов (при желчнокаменной болезни), образованием кист, опухолей, получением травм, в редких случаях – с аномалией строения. Реже диагностируются случаи развития болезни в результате паразитирования болезнетворных микроорганизмов, других патологий ЖКТ (холецистита, холангита и пр.).
Какие продукты могут помочь уменьшить воспаление поджелудочной железы
Статью проверил кандидат медицинских наук
Целиковская Анна Леонидовна

Питание способно приносить как пользу, так и вред нашему организму. Узнайте об особенностях диеты при хроническом панкреатите для оздоровления поджелудочной железы.
Принципы лечебно-профилактического питания
Характеризуясь длительным течением, прогрессирующей тяжестью клинической картины и усугублением экзокринной и эндокринной недостаточности, воспалительно-деструктивное поражениепри хроническом панкреатите требует особой диеты. Корректируя привычное меню в соответствии с врачебными рекомендациями, можно:
- уменьшать стаз и ферментацию;
- контролировать патологические симптомы;
- улучшать функциональное состояние органа,
- предотвращать возможные рецидивы;
- останавливать прогресс болезни.
Основные принципы системы лечебно-профилактического питания при рецидивирующем воспалении данного органа были четко сформулированы еще в 1958 году группой советских диетологов под руководством Мануила Исааковича Певзнера:
- на пике воспаления, в острый период показан голод, парентеральное питание ;
- комплексная терапия должна быть направлена на скорейшее возвращение к привычной диете, рекомендованной при хроническом панкреатите для поддержания здоровья поджелудочной железы постоянно;
- постепенное расширение меню и рост калорийности рациона;
- осторожное введение разрешенных продуктов и увеличение размера порций;
- полезные способы кулинарной обработки продуктов, направленные на обеспечение максимально мягкого воздействия на пораженный орган.
Список разрешенных продуктов

Лечебно-профилактический стол №5 (в соответствии с рекомендациями М. И. Певзнера), показанный при хроническом панкреатите, может иметь два варианта:
- основной;
- адаптированный для периода обострения болезни.
В острый период диетотерапия начинается (непременно под наблюдением врача, обычно в условиях стационара) с голодных дней. Пациенту могут быть рекомендованы исключение любой твердой пищи и переход на минеральную воду, отвары лекарственных трав и т. п.
Спустя несколько дней, когда удастся улучшить клиническую картину, показано:
- частое питание (8 раз);
- малые порции (100-300 г);
- полужидкая консистенция блюд;
- отказ от соли и специй;
- температура пищи близкая к температуре человеческого тела.
В это время в несколько этапов осуществляется плавный переход к постоянно рекомендованному лечебно-профилактическому рациону, поделенному на 5-6 приемов пищи в течение дня.
На первом этапе в меню должны преобладать источники углеводов:
- слизистые крупяные супы,
- жидкие каши,
- овощные пюре без добавления масла,
- подслащенные травяные чаи,
- компот из сухофруктов,
- черствый пшеничный хлеб,
- галеты.
Через пару дней меню можно расширить при помощи продуктов питания животного происхождения, являющихся источниками качественных протеинов:
- протертые мясные супы;
- суфле, паровые тефтели и прочие блюда из рубленого мяса и птицы нежирных сортов, с обязательным удалением до тепловой обработки всех видимых включений жира, кожи, сухожилий;
- яйца (всмятку либо белковые омлеты);
- блюда на основе пресного творога, желательно кальцинированного;
- пюрированные фрукты (в том числе в сыром виде);
- коровье масло небольшими порциями.
Современные диетологи рекомендуют обязательно вводить в меню, начиная со стадии затихания острого периода и на протяжении, нежирный кефир и родственные ему продукты питания. В 2017 году были опубликованы результаты научной работы ученых, согласно которым, присутствующие в кефире и прочих кисло-молочных продуктах, благотворно сказываются на составе микрофлоры кишечника человека и особенно полезны пациентам с патологиями пищеварительной системы, в том числе с хроническим воспалением поджелудочной железы.
Как часто следует есть при воспалении поджелудочной железы
Хирургическое отделение № 1 (экстренное)
Врач-хирург Скипор Л.В.
Острый панкреатит - это острое воспаление поджелудочной железы. Поджелудочная железа играет важную роль в процессе пищеварения и обмена веществ. При пищеварении поджелудочная железа выделяет ферменты, которые поступают в двенадцатиперстную кишку и способствуют перевариванию белков, жиров и углеводов. Такой фермент, как трипсин, способствует усвоению белков, липаза - жиров, амилаза - углеводов.
Острое воспаление поджелудочной железы сопровождается от еком, некрозом, а нередко и нагноением или фиброзом, при этом замедляется выделение ферментов, нарушается нормальное пищеварение.
Развитию панкреатита способствуют переедание, длительное употребление жирной, жареной, острой, слишком горячей или слишком холодной пищи, злоупотребление алкоголем, недостаточное употребление белков. Заболевание может развиться на фоне хронического холецистита, желчнокаменной болезни, сосудистых поражений, язвенной болезни, инфекционных заболеваний, разных интоксикаций, травм поджелудочной железы.
Питание при остром панкреатите направлено на обеспечение максимального покоя поджелудочной железы, уменьшение желудочной и панкреатической секреции. В первые 6 - 7 дней назначают голодание, можно пить минеральные воды без газа (Боржоми, Ессентуки №4) в небольшом количестве, маленьким глотками.
Пищу необходимо в течение первых 2-х недель готовить с ограничением соли. Питание должно быть 5-6 раз в день небольшими порциями. Пищу принимать в теплом виде (45-60 С). Необходимо, чтобы блюда были жидкими, полужидкими по консистенции. Тушеные и жареные блюда запрещены, рекомендуется употреблять перетертую пищу.
В диету на 6-7-й день заболевания включают:
- Супы овощные; супы вегетарианские; супы слизистые из круп (овсяной, перловой, рисовой, манной), протертые с картофелем и морковью.
- Крупяные и макаронные изделия: геркулесовая, овсяная, манная, рисовая каши, протертые, полувязкие, сваренные на воде или пополам с молоком низкой жирности; суфле, пудинги, запеканки.
- Мясо: говядина, кролик, курица, телятина, индейка в протёртом или паровом виде (котлеты, кнели, бефстроганов из отварного мяса).
- Рыба: нежирная отварная, в виде суфле, кнелей, котлет (судак, треска, окунь, щука, серебристый хек).
- Яйца: омлет белковый паровой из 1 - 2 яиц в день, 1/2 желтка в день в блюдах.
- Молоко и молочные продукты: нежирное молоко в блюдах, творог некислый свежеприготовленный, паровые пудинги; свежий кефир и молоко в ограниченном количестве при хорошей переносимости, нежирный йогурт.
- Жиры: сливочное масло несолёное и растительное рафинированное масло в готовых блюдах в ограниченном количестве.
- Овощи: картофель, морковь, кабачки, цветная капуста в виде пюре и паровых пудингов, в отварном, протертом или печёном виде.
- Хлеб и хлебобулочные изделия: вчерашний пшеничный хлеб, пшеничные сухари, малосладкое галеточное печение.
- Фрукты и ягоды: яблоки некислых сортов печеные, бананы, клубника, черника, чёрная смородина в ограниченном количестве, протертые компоты, кисели, мусс, желе на ксилите или сорбите.
- Сладости: мёд в ограниченном количестве, зефир, пастила на ксилите или сорбите.
- Напитки: слабый чай малосладкий или с ксилитом либо сорбитом; соли банановый, клубничный, морковный в небольшом количестве. Минеральные воды употребляются по 1/2 - 2/3 стакана, комнатной температуры (без газа).
Далее рацион можно расширить за счет паровых пудингов из свежего сыра, белкового омлета, морковного пюре.
Исключаются на длительное время жареные блюда, копчености, соления, маринады, консервы, сало, сметана, сдобное тесто, сливки, алкогольные напитки. Больным панкреатитом необходимо придерживаться диеты около года, опасаться переедания.
Можно ли употреблять алкоголь при воспалении поджелудочной железы
Особенно опасны для поджелудочной железы крепкие спиртные напитки. Даже малая доза приводит к развитию патологических последствий. Содержащийся в них этанол становится источником ядовитого продукта распада ― ацетальдегида. Он разрушает клетки панкреаса, вызывает проблемы в функционировании сфинктера Одди, мешает локальной циркуляции крови.
Некоторые ошибочно предполагают, что для панкреаса абсолютно не вреден дорогой алкоголь высокого качества. Конечно, от дешёвых напитков с непонятным составом случаи отравления бывают чаще, но и самые дорогие продукты не считаются полностью безвредными. Их преимущество лишь в отсутствие примесей, которые также негативно сказываются на всём организме. Даже качественный коньяк всё же содержит этанол, разрушающий поджелудочную железу.
 Многие интересуются у своего гастроэнтеролога, какой алкоголь можно при панкреатите в стадии ремиссии. Отвечая на такой вопрос, врачи настаивают на том, что полезнее воздерживаться от любых его видов. Между крепкими и слабыми продуктами лучше не выбирать никакой, употреблять их не стоит вовсе. Напитки с низким содержанием алкоголя также отрицательно влияют на весь организм. Врачи дают своим пациентам следующие разъяснения.
Многие интересуются у своего гастроэнтеролога, какой алкоголь можно при панкреатите в стадии ремиссии. Отвечая на такой вопрос, врачи настаивают на том, что полезнее воздерживаться от любых его видов. Между крепкими и слабыми продуктами лучше не выбирать никакой, употреблять их не стоит вовсе. Напитки с низким содержанием алкоголя также отрицательно влияют на весь организм. Врачи дают своим пациентам следующие разъяснения.
- Если сравнить содержание этанола в стакане водки и бутылке вина, то оно будет идентичным.
- Полусухие напитки включают множество сахара, провоцирующие скачок глюкозы в крови. В ответ на это панкреас активно продуцирует инсулин. Пациенты с имеющейся патологией начинают чувствовать себя ещё хуже.
- Газированные напитки по типу шампанского, сидра, пива также очень опасны. Они содержат диоксид углерода, разрушающий слизистую желудка. Это приводит к ускоренному всасыванию спирта, в результате чего страдают все системы организма.
Также лучше не пить напитки с нулевым содержанием спирта. В безалкогольном пиве хоть и немного (не более 1,5%), но имеется этанол. Этого вполне достаточно для провоцирования обострения у человека с хронической патологией. К тому же в них содержится ещё множество быстрых углеводов, усиливающих нагрузку на панкреас. Переход заболевания в острую фазу возможен всего лишь от одной бутылки такого напитка, причём состояние будет настолько тяжёлым, что не обойтись без обращения в клинику.
Особенно опасны для поджелудочной железы крепкие спиртные напитки. Даже малая доза приводит к развитию патологических последствий.
Содержащийся в них этанол становится источником ядовитого продукта распада – ацетальдегида. Он разрушает клетки панкреаса, вызывает проблемы в функционировании сфинктера Одди, мешает локальной циркуляции крови.
Некоторые ошибочно предполагают, что для панкреаса абсолютно не вреден дорогой алкоголь высокого качества. Конечно, от дешевых напитков с непонятным составом случаи отравления бывают чаще, но и самые дорогие продукты не считаются completamente безвредными. Их преимущество лишь в отсутствие примесей, которые также негативно сказываются на всём организме.
Даже качественный коньяк всё же содержит этанол, разрушающий поджелудочную железу.
Также лучше не пить напитки с нулевым содержанием спирта. В безалкогольном пиве хоть и немного (не более 1,5%), но имеется этанол. Этого вполне достаточно для провоцирования обострения у человека с хронической патологией.
К тому же в них содержится ещё множество быстрых углеводов, усиливающих нагрузку на панкреас. Переход заболевания в острую фазу возможен всего лишь от одной бутылки такого напитка, причём состояние будет настолько тяжёлым, что не обойтись без обращения в клинику.
Как пить воду при воспалении поджелудочной железы

Панкреатит (воспаление поджелудочной железы) относится к особо опасным патологиям. Он характеризуется нарушением выработки ферментов, участвующих в пищеварении и нейтрализующих желудочный сок, поступающий из желудка в тонкую кишку. На фоне острого воспаления, которое нередко перерастает в хроническую форму, развиваются:
- боль, зачастую нестерпимая;
- диспепсия;
- вздутие живота;
- общее истощение;
- диабет второго типа;
- холецистит;
- язвенная болезнь;
- желтуха;
- общая интоксикация;
- разрыв главного протока;
- образование кист;
- формирование полостей со скоплением некротических масс и гнойным содержимым;
- патологии бронхов;
- воспаление легких и т. д.
Самым нежелательным и необратимым финалом может стать летальный исход.
В борьбе с грозной патологией важную роль занимает профилактика обострений болезни при рецидивирующей форме. Если диагностирован хронический панкреатит , добиться ремиссии помогает специальная диета.
Основными принципами лечебно-профилактического питания при хроническом воспалении данного органа являются:
- отказ от жареного;
- исключение из меню жирных сортов животных продуктов и колбасных изделий;
- отказ от фастфуда, готовых соусов, консервов, готовых подслащенных напитков и т. п.;
- обогащение рациона минеральной водой определенного типа (согласно рекомендациям лечащего врача).
В 2019 году итальянские ученые провели масштабное исследование, в результате которого было подтверждено, что необработанные продукты, являющиеся источниками пищевых волокон, могут негативно сказываться на состоянии пациентов с хроническим панкреатитом. Поэтому рекомендовано сокращать количество продуктов, богатых клетчаткой, в их рационе, заменяя свежие овощи и фрукты аналогичными продуктами, но только прошедшими тепловую обработку (вареными, тушеными, запеченными, сушеными).
Кроме того, нельзя забывать о введении табу на употребление никотина, алкогольных напитков и прочих токсичных веществ.
Можно ли употреблять сладкое при воспалении поджелудочной железы
Рацион питания после удаления поджелудочной железы включает:
- Супы, приготовленные исключительно на овощных бульонах с тщательно разваренными и перетертыми овощами/хорошо разваренными крупами (манной, геркулес, рис). Заправлять супы разрешается сливочным/растительным маслом, сметаной, подсушенной мукой, сливками.
- Овощи (картофель, кабачки, тыкву, морковь, цветную капусту, свеклу, зеленый горошек) в отварном/протертом виде. Позже, при хорошей переносимости, можно употреблять сырую тертую тыкву, морковь, огурцы и помидоры.
- Тощие сорта красного мяса (говядину, телятину), мясо, кролика курицы, индейки в отварном/паровом виде, рубленые изделия (фрикадельки, котлеты, суфле, кнели, тефтели). Отварную курицу/мясо кролика можно употреблять куском.
- Крупы (гречневая, овсяная, рис, манная и овсяные хлопья), приготовленные на воде и перетёртые до вязкой консистенции.
- Нежирную паровую/отварную рыбу в виде котлет и куском (треска, минтай, окунь, щука, путассу, судак, хек, сазан). Варят рыбу порционными кусками/целыми тушками. Не допускается припущенная рыба, поскольку она содержит много экстрактивных веществ.
- Несвежий пшеничный хлеб (I и II сорта), несдобное печенье
- Кисломолочные продукты низкой жирности: простокваша, кефир, ацидофилин, полужирный творог в составе пудингов, запеканок, суфле или в натуральном виде, протёртый неострый сыр.
- Яйцо всмятку/омлеты белковые паровые (1 шт. в день).
- Соусы на овощном/слизистом отваре круп с добавлением сметаны. Муку.
- Спелые сладкие яблоки в печеном виде.
- Жиры, вначале сливочное масло, которое вводят в каши/пюре в количестве 15-20 г в день, далее — рафинированное подсолнечное масло (5-15 г).
- Фрукты/ягоды в виде желе, варенья, киселей и муссов. Сухофрукты — протертые, желейный мармелад, пасти, сырые фрукты/ягоды в протертом виде.
- Из напитков — настой шиповника, фруктовые соки, разбавленные водой, некрепкий чай с лимоном, столовая вода без газа, компоты из свежих и сухих фруктов.
- Алкоголь крайне не рекомендуется к употреблению после удаления поджелудочной железы.