Полезные советы по диете при хроническом панкреатите
- Полезные советы по диете при хроническом панкреатите
- Связанные вопросы и ответы
- Что такое хронический панкреатит
- Как диета влияет на состояние пациента с хроническим панкреатите
- Какие продукты следует избегать при хроническом панкреатите
- Какие продукты можно употреблять при хроническом панкреатите
- Как часто нужно есть при хроническом панкреатите
- Можно ли употреблять алкоголь при хроническом панкреатите
- Как диета влияет на боль и дискомфорт при хроническом панкреатите
- Можно ли употреблять продукты с высоким содержанием жиров при хроническом панкреатите
Полезные советы по диете при хроническом панкреатите
В перечень пищи, которую диета при остром панкреатите категорически запрещает, входят продукты и блюда, для усвоения которых требуется большой объем панкреатического секрета. Обычно в них содержится много жира, соли или пряностей, органических кислот. Нежелательны к употреблению продукты, в которых содержатся грубые пищевые волокна, так как их организм будет усваивать долго, что может усилить неприятные симптомы со стороны кишечника.
Основное требование к продуктовому набору, подходящему для питания при панкреатите, — разгрузка поджелудочной железы. На фоне воспаления орган ослабевает, и стимуляция выделения секрета может усугубить ситуацию. На период обострения важно дать железе «отдохнуть», чтобы ее ткани могли восстановиться. Высокие нагрузки опасны и после устранения острого процесса: употребление нежелательных продуктов может спровоцировать обострение панкреатита.
Таблица 1: Что нельзя есть при панкреатите
Группа продуктов | Наименование продуктов и блюд | Почему нельзя |
Мясо | Содержат много жира, который перегружает пищеварительный тракт и стимулирует усиленную выработку ферментов поджелудочной железы. | |
Мясные продукты | Содержат много жира, соли, специй, которые стимулируют работу поджелудочной железы, практически не имеют реальной пищевой ценности и слишком калорийны. | |
Консервы, маринады, соления | Содержат много соли, специй, уксусную кислоту и жиры, которые стимулируют поджелудочную железу на выделение большого объема секрета. | |
Рыба | Вызывают усиленную выработку пищеварительных ферментов. В небольшом количестве их разрешается есть только при отсутствии неприятных симптомов и только в отварном виде. | |
Приправы и специи | Специи с выраженным острым, терпким вкусом стимулируют секрецию пищеварительных ферментов и выделение желчи, что может усилить боли, привести к вздутию, тошноте, расстройству стула. | |
Фрукты, ягоды и плоды | Любые, не прошедшие тепловую обработку, кислые и терпкие, содержащие мелкие зерна | Большое количество кислот и грубой клетчатки стимулирует секрецию поджелудочной железы. Категорически противопоказаны бананы при панкреатите. |
Сладости | Любые кондитерские изделия, конфеты и выпечка с содержанием сахара и какао | Легкие углеводы провоцируют резкое повышение уровня глюкозы в крови. Для его стабилизации необходим инсулин, который воспаленная железа не может выработать в достаточном количестве. |
Связанные вопросы и ответы:
Вопрос 1: Что такое хронический панкреатит и как он влияет на пищеварение
Ответ: Хронический панкреатит – это хроническое воспаление или повреждение железы поджелудочной, которое может привести к нарушению работы этой железы. Поджелудочная железа вырабатывает пищеварительные ферменты и инсулин, которые необходимы для правильного усвоения пищи и регулирования уровня сахара в крови. При хроническом панкреатите эти функции могут быть нарушены, что приводит к проблемам с пищеварением и метаболизмом.
Вопрос 2: Как диета влияет на состояние пациента с хроническим панкреатитом
Ответ: Диета играет ключевую роль в поддержании здоровья пациента с хроническим панкреатитом. Она помогает уменьшить нагрузку на поджелудочную железу, предотвращая возникновение осложнений, таких как диабет и нарушение пищеварения. Диета должна быть сбалансированной и включать в себя питательные продукты, которые легко усваиваются организмом и не вызывают раздражения поджелудочной железы.
Вопрос 3: Какие продукты следует избегать при хроническом панкреатите
Ответ: При хроническом панкреатите следует избегать продуктов, которые могут вызывать раздражение поджелудочной железы или усложнять пищеварение. Это могут быть продукты с высоким содержанием жиров, углеводов и сахара, а также продукты, которые могут вызывать газообразование или раздражение кишечника. Также следует избегать алкоголя, табака и продуктов, которые могут содержать соли и химические добавки.
Вопрос 4: Какие продукты следует включать в диету при хроническом панкреатите
Ответ: Диета при хроническом панкреатите должна быть сбалансированной и включать в себя продукты, которые легко усваиваются организмом и не вызывают раздражения поджелудочной железы. Это могут быть продукты с высоким содержанием белков, такие как мясо, рыба, яйца и молочные продукты, а также продукты с высоким содержанием клетчатки, такие как овощи и фрукты. Также следует включать в диету продукты, богатые витаминами и минералами, такие как орехи, семена и ягоды.
Вопрос 5: Как часто следует есть при хроническом панкреатите
Ответ: При хроническом панкреатите рекомендуется следовать правилу "мало и часто". Это означает, что следует есть небольшими порциями, но чаще, чтобы не нагружать поджелудочную железу. Рекомендуется есть не менее 5 раз в день, но порции должны быть небольшими.
Вопрос 6: Можно ли употреблять жирные продукты при хроническом панкреатите
Ответ: При хроническом панкреатите рекомендуется избегать продуктов с высоким содержанием жиров, так как они могут вызывать раздражение поджелудочной железы и усложнять пищеварение. Однако некоторые жиры могут быть полезными для организма, такие как омега-3 и омега-6. Также можно включать в диету небольшие порции жирных продуктов, таких как оливковое масло, сливочное масло и нежирные сорта мяса.
Вопрос 7: Как можно улучшить пищеварение при хроническом панкреатите
Ответ: Улучшение пищеварения при хроническом панкреатите возможно с помощью специальных диет и пищевых добавок. Диета должна быть сбалансированной и включать в себя продукты, которые легко усваиваются организмом и не вызывают раздражения поджелудочной железы. Также можно использовать пищевые добавки, такие как ферменты, которые могут помочь в пищеварении. Кроме того, рекомендуется следовать правилу "мало и часто", чтобы не нагружать поджелудочную железу.
Что такое хронический панкреатит
Панкреатит ( Pancreatitis ; от pancreas — поджелудочная железа + itĭdis — воспаление) — это воспаление поджелудочной железы. Может проявляться болью в верхней части живота, вздутием, беспричинной потерей веса, неукротимой рвотой и стеатореей, при которой кал плохо смывается с унитаза и внешне кажется жирным.
Панкреатит
Выделяют две формы панкреатита:
- Острый панкреатит — это острое воспаление, не связанное с инфекцией, которое приводит к некрозу клеток поджелудочной железы, т. е. к их повреждению и гибели. При таком воспалении ферменты поджелудочной железы начинают агрессивно влиять на неё, зона некроза увеличивается и присоединяется вторичная инфекция окружающих тканей и органов.
- Хронический панкреатит — это длительное воспаление поджелудочной железы, при котором необратимо меняется строение её ткани и протоков, что проявляется болью и/или стойким ухудшением работы органа.
Распространённость панкреатита
За последние 30 лет распространённость острого и хронического панкреатита во всём мире увеличилась более чем в два раза. Это может быть связано как с вредными привычками ( курением и злоупотреблением алкоголем), так и с образом жизни, качеством и режимом питания.
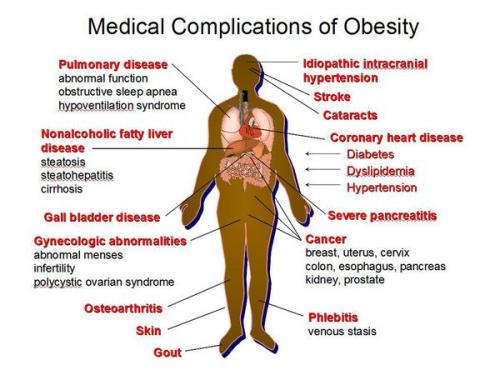
В России хронический панкреатит выявляют у 27–50 человек на 100 000 населения. Хронический панкреатит обычно развивается в возрасте 35–50 лет, мужчины болеют в два раза чаще женщин. После первого эпизода острого панкреатита или обострения хронического около 15 % пациентов теряют трудоспособность. В течение 10 лет после первого обострения хронического панкреатита погибает до 20 % больных, в течение 20 лет — более 50 %. Такая высокая смертность связана с недостаточной диагностикой, некорректной терапией, в том числе при самолечении, а также высокими рисками осложнений: перитонита , сепсиса , асцита, кисты, панкреонекроза и т. д.
- .
- .
Как диета влияет на состояние пациента с хроническим панкреатите
При панкреатите следует употреблять такие продукты, как :
- Нежирное мясо: постную свинину, телятину, курицу, крольчатину, индюшатину
- Нежирную рыбу: щуку, камбалу, минтай и треску
- Крупы: овсяную, манную и рис
- Макаронные изделия из твердых сортов пшеницы
- Кисломолочную продукцию
- Овощи: картофель, кабачки, свеклу, морковь
Молоко разрешается употреблять только в составе каш, молочных супов и киселей. При улучшении состояния можно дополнить рацион неострыми и нежирными сортами сыра. При приготовлении паровых омлетов можно использовать яйца. Из фруктов лучше отдать предпочтение некислым яблокам. Их можно запекать и употреблять в виде пюре.
Категорически запрещены :
- Репчатый лук
- Щавель и шпинат
- Редис, редька, хрен и ревень
- Болгарский перец
- Приправы и острые специи
- Алкогольная продукция
- Кофе и какао
- Газированные напитки
Во время диеты при хроническом панкреатите следует постараться исключить гусиное и утиное мясо, баранину и сало. Нельзя есть жареное мясо, шашлыки, колбасную продукцию и мясные деликатесы. Запрещены больным и все виды рыбных и мясных консервов, наваристые бульоны на мясе, холодец. Из рациона следует убрать жирный творог и кислую сметану, острые и копченые сыры, бобовые, помидоры, торты и сдобную выпечку, мороженое и шоколадные конфеты.
Не рекомендуется при приготовлении блюд использовать маргарин, а также говяжий и свиной жир. Хотя бы на время обострений следует отказаться от масел в любом виде.
Какие продукты следует избегать при хроническом панкреатите
Рассчитан на первые три недели после болевого приступа, чтобы успокоить воспалительный процесс, а второй — это уже долечивание, процесс реабилитации при панкреатите.
При питании особое внимание уделяют количеству белка, оно повышается, чтобы организм мог восстановиться после перенесенного стресса. Также резко ограничивается количество углеводов и жиров.
Все блюда готовят в отварном или паровом виде, даются протертыми или очень мелко измельченными. Запрещены запекание, жирка или тушение. Из рациона исключаются любые продукты, обладающие сокогонным эффектом (стимулируют секрецию кислоты в области желудка). Это связано с тем, что именно желудочный сок активирует работу поджелудочной железы.4
Эта часть диеты наиболее строгая и торопиться с расширением рациона нельзя. Длительность подобной диеты в зависимости от состояния — до 3-4 недель.
Лечебная диета при панкреатите (воспалении поджелудочной железы): примерное меню
- Питание дробное, принимать пищу необходимо небольшими порциями не менее 6-8 раз в сутки. Есть нужно примерно каждые 1,5-2 часа.
- Температура пищи — только теплая, минимум комнатной температуры, максимум — до 45-50 градусов.
Калорийность суточного рациона не превышает 1600-1800 ккал. - Объем белка за сутки — не более 60-80 г, объем углеводов не более 300 г, жиров — до 60 г. запрещена соль, сахар и специи, пряности и пищевые добавки.
- Необходимо потребление достаточного количества жидкости — около 2000 мл в сутки.
Можно употреблять следующие блюда:
- Каши на воде в протертом виде или сваренные из крупяной муки, аналогичные тому, что дают малышам при первых прикормах.
- Слизистые супы-пюре на воде из протертых круп и овощей.
- Сладкий некрепкий чай — черный или зеленый.
- Домашние сухарики из вчерашнего белого хлеба без зажаристых корочек
- Блюда в виде муссов или желе (из разрешенных фруктов и ягод).
- Овощные пюре из разрешенных овощей без соли, масла и специй (аналогичны таковым у детей при первых прикормах).
- Овощные паровые пудинги из разрешенных овощей.
- Кисели на основе сладких фруктов (только протертых) или их сока.
- Все продукты и блюда, не включенные в выше обозначенный список, попадают под запрет. Кроме того, нельзя употреблять овощи с содержанием грубых растительных волокон — разные сорта капусты, репа, редис и т.д.
- Запрещены фрукты, которые провоцируют бродильные процессы в кишечнике — зеленое яблоко с кожицей, разные сорта винограда, абрикосы.
- Под запрет попадают копченые продукты, маринованные, соленые, шашлыки, различные соусы.
Список запрещенных продуктов на первой стадии долечивания панкреатита достаточно обширный и строгий, но его следует придерживаться.
Какие продукты можно употреблять при хроническом панкреатите
Статью проверил кандидат медицинских наук
Целиковская Анна Леонидовна

Питание способно приносить как пользу, так и вред нашему организму. Узнайте об особенностях диеты при хроническом панкреатите для оздоровления поджелудочной железы.
Принципы лечебно-профилактического питания
Характеризуясь длительным течением, прогрессирующей тяжестью клинической картины и усугублением экзокринной и эндокринной недостаточности, воспалительно-деструктивное поражениепри хроническом панкреатите требует особой диеты. Корректируя привычное меню в соответствии с врачебными рекомендациями, можно:
- уменьшать стаз и ферментацию;
- контролировать патологические симптомы;
- улучшать функциональное состояние органа,
- предотвращать возможные рецидивы;
- останавливать прогресс болезни.
Основные принципы системы лечебно-профилактического питания при рецидивирующем воспалении данного органа были четко сформулированы еще в 1958 году группой советских диетологов под руководством Мануила Исааковича Певзнера:
- на пике воспаления, в острый период показан голод, парентеральное питание ;
- комплексная терапия должна быть направлена на скорейшее возвращение к привычной диете, рекомендованной при хроническом панкреатите для поддержания здоровья поджелудочной железы постоянно;
- постепенное расширение меню и рост калорийности рациона;
- осторожное введение разрешенных продуктов и увеличение размера порций;
- полезные способы кулинарной обработки продуктов, направленные на обеспечение максимально мягкого воздействия на пораженный орган.
Список разрешенных продуктов

Лечебно-профилактический стол №5 (в соответствии с рекомендациями М. И. Певзнера), показанный при хроническом панкреатите, может иметь два варианта:
- основной;
- адаптированный для периода обострения болезни.
В острый период диетотерапия начинается (непременно под наблюдением врача, обычно в условиях стационара) с голодных дней. Пациенту могут быть рекомендованы исключение любой твердой пищи и переход на минеральную воду, отвары лекарственных трав и т. п.
Спустя несколько дней, когда удастся улучшить клиническую картину, показано:
- частое питание (8 раз);
- малые порции (100-300 г);
- полужидкая консистенция блюд;
- отказ от соли и специй;
- температура пищи близкая к температуре человеческого тела.
В это время в несколько этапов осуществляется плавный переход к постоянно рекомендованному лечебно-профилактическому рациону, поделенному на 5-6 приемов пищи в течение дня.
На первом этапе в меню должны преобладать источники углеводов:
- слизистые крупяные супы,
- жидкие каши,
- овощные пюре без добавления масла,
- подслащенные травяные чаи,
- компот из сухофруктов,
- черствый пшеничный хлеб,
- галеты.
Через пару дней меню можно расширить при помощи продуктов питания животного происхождения, являющихся источниками качественных протеинов:
- протертые мясные супы;
- суфле, паровые тефтели и прочие блюда из рубленого мяса и птицы нежирных сортов, с обязательным удалением до тепловой обработки всех видимых включений жира, кожи, сухожилий;
- яйца (всмятку либо белковые омлеты);
- блюда на основе пресного творога, желательно кальцинированного;
- пюрированные фрукты (в том числе в сыром виде);
- коровье масло небольшими порциями.
Современные диетологи рекомендуют обязательно вводить в меню, начиная со стадии затихания острого периода и на протяжении, нежирный кефир и родственные ему продукты питания. В 2017 году были опубликованы результаты научной работы ученых, согласно которым, присутствующие в кефире и прочих кисло-молочных продуктах, благотворно сказываются на составе микрофлоры кишечника человека и особенно полезны пациентам с патологиями пищеварительной системы, в том числе с хроническим воспалением поджелудочной железы.
Питание способно приносить как пользу, так и вред нашему организму. Узнайте об особенностях диеты при хроническом панкреатите для оздоровления поджелудочной железы.
Основные принципы системы лечебно-профилактического питания
Корректируя привычное меню в соответствии с врачебными рекомендациями, можно:
- Уменьшить нагрузку на поджелудочную железу
- Увеличить выработку панкреатического сокра
- Уменьшить воспаление и деструкцию в поджелудочной железе
Лечебно-профилактический стол №5
Лечебно-профилактический стол №5 (в соответствии с рекомендациями М. И. Певзнера) может иметь два варианта:
- Вариант 1: диета с ограничением жиров и соли
- Вариант 2: диета с ограничением углеводов и жиров
Примерное меню
| Время приема пищи | Продукт |
|---|---|
| Утро | Овсяная каша с фруктами |
| День | Салат с овощами и нежирной рыбой |
| Вечер | Суп с крупами и овощами |
Продукты, которые можно употреблять
- Овощи: капуста, брокколи, картофель, морковь, лук
- Фрукты: яблоки, груши, бананы, апельсины
- Крупы: овсяная, рисовая, кукурузная
- Животные продукты: нежирная рыба, курица, говядина
- Масла: растительное, оливковое, льняное
Продукты, которые стоит избегать
- Жирные продукты: сало, шашлыки, жирная рыба
- Сweets: шоколад, конфеты, пирожные
- Кофе, чай, алкоголь
Как часто нужно есть при хроническом панкреатите

Различают две основные формы патологии: острую и хроническую. В первом случае симптомы максимально выражены: наблюдается сильная боль в левом боку, отдающая в предплечье, частая рвота, гиперемия. Приступ, как правило, возникает после приёма жареной или острой еды, алкогольных напитков. В этом случае нужна срочная госпитализация и немедленное лечение, чтобы как можно быстрее стабилизировать состояние, избежать опасных осложнений, таких как панкреонекроз, полиорганная недостаточность.
В первые 2-3 дня после перенесённого приступа запрещено принимать любую пищу, чтобы прекратить продуцирование ферментативного секрета. На этот период питание организма осуществляется через капельное введение.
Разрешено питьё по желанию, но небольшими порциями. Допускается потребление минеральной или кипячёной воды, слабо заваренного чая, отвара шиповника. После того, как боль стихнет, пациент постепенно переходит на обычное питание. Важно не нагружать железу, дать ей время восстановиться, поэтому рацион должен быть максимально щадящим. Принимать пищу следует порциями не более 150г до 6 раз в день.
Все блюда готовятся в жидком или полужидком виде (бульоны, пюре, каши) методом варки или паровой обработки и остужаются до тёплой температуры перед подачей. Постепенно рацион расширяют, добавляя в него более калорийные и неизмельчёные продукты. Дальнейшее питание при панкреатите по-прежнему остаётся дробным и щадящим.
При хроническом заболевании клиническая картина не столь яркая. Патология, в этом случае, уже затронула большинство железистых тканей, приведя к серьёзным сбоям в работе органа, прежде всего, полноценной выработке ферментов. Наблюдаются стойкие пищеварительные расстройства: диарея, вздутие, изменение характера каловых масс, при этом боли не возникает. Однако в период обострения симптомы становятся интенсивнее, сопровождаются выраженным болевым синдромом.
Корректировка рациона при этом осуществляется, исходя из тех же принципов, что и при остром панкреатите. После трехдневного голодания больной переходит на дробное низкокалорийное питание (белки - 60г, жиры-50г в сутки). Такой режим показан на срок от 5 до 7 дней. Далее характер пищи меняется в зависимости от состояния пациента. Преимущество отдаётся белкам, количество жиров остаётся низким. Жидкие кушанья дополняют вязкими, мелко измельчёнными; допускается приготовление методом тушения или запекания.
Можно ли употреблять алкоголь при хроническом панкреатите
Если болезнь находится в острой фазе, недопустимо пить алкоголь даже в маленьких дозах. Это приведёт к ухудшению состояния, отмиранию тканей, образованию злокачественных опухолей.
Нежелательно употреблять спиртное во время лечения, приёма препаратов. Врачи запрещают пить даже слабоалкогольные напитки, хотя существует мнение, что вино может быть полезным. Для полного восстановления органа не рекомендуется употреблять алкоголь хотя бы 3 года после начала лечения.
Если орган здоровый, допустимо употребление небольшого количества алкоголя с перерывом в 8 дней. Именно этот период требуется для восстановления клеток органа. При хроническом панкреатите в стадии ремиссии допускается пить сухое вино по 50 мл, но не чаще, чем раз в 8 дней. Сладкие и полусладкие вина вообще нужно исключить, в них огромное количество сахара. Уровень глюкозы в крови повышается, в результате поджелудочная должна выработать ещё больше инсулина.
Существует мнение, что пить вино в небольших дозах можно и в процессе лечения, и в стадии обострения. Но это ошибочно. Даже лёгкое разбавленное вино вредно для поджелудочной по нескольким причинам:
- В одной бутылке вина количество этанола такое же, как и в стакане водки;
- В вине нет никаких полезных веществ, так как процесс сбраживания виноградного сока их уничтожает;
- Большинство вин в магазинах не являются натуральными, в них огромное количество ароматизаторов, добавок.
Наибольшую опасность представляют крепкие напитки, а также газированная продукция (шампанское и пиво). Нельзя запивать крепкий алкоголь газировкой, так как из-за углекислого газа спирт всасывается быстрее. Это двойной удар для всех органов пищеварения.
Этанол не просто разрушает клетки органа, он провоцирует спазмирование протоков. Панкреатический сок не покидает железу, а переваривает ее.
Мнение, что дорогой и качественный алкоголь безопасен для поджелудочной железы, ошибочно. Конечно, отравиться суррогатами гораздо проще. Они приводят к тяжёлой абстиненции, но даже самый дорогой коньяк не может быть безвредным. Разница в напитках заключается только в наличии вредных примесей. В качественном алкоголе их нет, но есть этанол, который разрушает клетки поджелудочной железы.
Как диета влияет на боль и дискомфорт при хроническом панкреатите

Pancreas, или поджелудочная железа, выполняет очень важные функции: вырабатывает ферменты, участвующие в пищеварении, и гормоны, в частности, инсулин, который обеспечивает усвоение глюкозы тканями. Поэтому заболевания этого органа негативно сказываются на работе всего организма.
Воспаление поджелудочной железы, протекающее в хронической форме, имеет симптомы схожие с проявлениями острого панкреатита:
- боли вверху живота (чаще слева), иногда отдающие в спину;
- возникновение болей после жирной и острой пищи;
- тошнота, расстройство стула, рвота.
Однако при хроническом панкреатите указанные явления имеют не столь выраженный характер, боль обычно удается устранить с помощью лекарств, что на время успокаивает больного и отвлекает его внимание от проблемы.
Многие специалисты выделяют несколько этапов развития болезни. На первом этапе панкреатит протекает бессимптомно или с незначительными проявлениями в виде болей во время обострения. Периоды ремиссии могут длиться от нескольких дней до нескольких лет, что не мешает болезни постепенно разрушать поджелудочную железу. На следующем этапе, который наступает через 5-10 лет, в органе происходят необратимые процессы (образование камней, кист, некроз тканей), которые приводят к недостаточности поджелудочной железы. Вследствие нарушения нормальной выработки ферментов и гормонов нарушается процесс пищеварения и обмена веществ, что объясняет такие характерные для этого этапа симптомы , как кашеобразный жирный стул, потеря веса при нормальном аппетите, гипергликемию (повышение уровня сахара в крови), общее истощение организма.
Можно ли употреблять продукты с высоким содержанием жиров при хроническом панкреатите
Список разрешенных при панкреатите блюд варьирует в зависимости от стадии заболевания. В стадии затухающего обострения хронического панкреатита можно употреблять следующие виды продуктов:
Нежирные белки
Куриная грудка без костей и кожи, нежирное мясо птиц, кролика, телятина, постная рыба, яйца.
Рекомендовано готовить блюда из фарша на пару, медленно тушить без масла или варить. Бобовые обычно исключают при обострении заболевания, однако после купирования приступа при хорошей переносимости разрешается небольшое количество тофу и разваренной чечевицы.
Зерновые продукты

Кус-кус, рис, гречка, овсянка, перловка, цельнозерновые макароны.
В острый период заболевания цельнозерновые каши могут быть трудными для переваривания, поэтому рекомендуется отдавать предпочтение злакам с низким содержанием нерастворимой клетчатки. Однако в период стихания обострения потребление волокон рекомендуется увеличить, чтобы обеспечить питанием микрофлору кишечника. Из хлебных изделий разрешен подсушенный вчерашний хлеб, сухие бисквиты, галеты.
Фрукты и овощи
Все фрукты и овощи важно употреблять без кожуры и подвергать тепловой обработке. В состоянии устойчивой ремиссии и хорошей переносимости допустимо есть в свежем виде абрикосы, виноград, персики, арбуз, хурму, сладкие ягоды (маленькими порциями).
Нежирные молочные продукты
При хорошей переносимости молока и отсутствии воспаления в кишечнике молочные продукты можно употреблять каждый день в небольших количествах. Осторожнее стоит быть с кисломолочными продуктами – кефир, сыр и творог не должны быть жирными и слишком кислыми.
Полезные жиры
Авокадо, сливочное, оливковое масло.
Для предупреждения рецидива панкреатита суточную норму жиров следует распределить на равные приемы и употреблять в составе блюд в течение дня, обязательно сочетая с препаратами панкреатических ферментов.