Диета при больной поджелудочной железе. Особенности диеты при панкреатите поджелудочной железы
- Диета при больной поджелудочной железе. Особенности диеты при панкреатите поджелудочной железы
- Диета при панкреатите и холецистите. Какая диета при панкреатите необходима для улучшения здоровья
- Лекарства при панкреатите холецистите. Лечение хронического холецистита
- Блюда при панкреатите. Диета при обострении панкреатита
- Диета при обострении панкреатите. Питание при остром панкреатите
- Диета при панкреатите меню на каждый день. Зачем соблюдать диету
- Какие овощи фрукты любит поджелудочная железа. Полезные и вредные продукты
- Диета при панкреатите стол номе. Несколько слов о панкреатите
- Диета при панкреатите таблица. Тактика диетотерапии при панкреатите
Диета при больной поджелудочной железе. Особенности диеты при панкреатите поджелудочной железы
Поджелудочная железа является главным помощником правильного пищеварения. Без нее невозможен процесс усвоения еды и полезных веществ. Орган вырабатывает особые ферменты, благодаря которым происходит расщепление продуктов на более простые вещества и их успешное всасывание. С такой задачей справляется только здоровая железа. При воспалительных поражениях прием жирной, острой и тяжелой пищи значительно увеличивает нагрузку на орган и переваривание пищи нарушается.
При возникновении панкреатита различной клинической формы важно не только есть разрешенные продукты, а также придерживаться определенных рекомендаций в диете:
Питаться следует маленькими порциями и часто до 5-6 раз. За один прием желательно съедать не более 300 г.
В процессе варки продуктов, их стоит подвергать химическому щажению. Поэтому из рациона больного полностью убирают все, что может вызвать раздражение органа. Пищу рекомендуется варить, выпекать или готовить на пару.
Важно соблюдать механическое щажение желудочно-кишечного тракта. С этой целью всю еду употребляют исключительно в измельченном виде или протирают через терку.
Необходимо контролировать потребление жиров. Их максимально разрешенное количество 50 г. Данный объем равномерно распределяется на все приемы пищи в течение дня. Различные жиры допустимы только в процессе варки, в чистом виде жирные продукты противопоказаны.
Суточная норма белка животного происхождения не выше 60% или приблизительно 200 г в день.
Важно убрать из рациона пищу, которая провоцирует развитие метеоризма.
Диета предполагает ограничение соли и соленых блюд. В сутки допустимо не более 3 г.
Не стоит налегать на сладости и сахар в чистом виде. Его количество в день не должно превышать 40 г. Общее количество углеводистой еды в рационе 350 г. Можно использовать сахарозаменители.
Диета при панкреатите и холецистите. Какая диета при панкреатите необходима для улучшения здоровья
Врач-хирург высшей квалификационной категории, доктор медицинских наук, профессор кафедры общей хирургии АГМУ.
В последнее время количество больных панкреатитом растет. Врачи, диетологи уверяют, что для улучшения здоровья обязательно следует скорректировать рацион питания. Возникает вопрос, какая диета при панкреатите способствует выздоровлению? Как правильно питаться при этой болезни? Есть ли продукты, которые могут ухудшить состояние? Что нужно кушать, чтобы улучшить здоровье?
- кушать нужно часто, в одно и то же время;
- порции должны быть небольшими;
- не допускать переедания;
- уменьшить количество кондитерских изделий;
- блюда должны включать протертые продукты, не вызывающие раздражение слизистой;
- ежедневная норма жира не более 80 г;
- уменьшить количество соли до 10 г;
- сократить до минимума потребление сахара.
На основании этих правил формируется ежедневное меню.
Что такое диета №5
Диетолог М.Певзнер разработал и апробировал специальную диету, которая помогает лечить больных панкреатитом. Десятилетиями Диета №5 эффективно помогает в борьбе с недугом.
В течение дня больной должен получать обычное количество белков, углеводов. Во время диеты резко сокращается количество блюд, содержащих жир. При этом соли становится меньше, в течение дня в организм не должно поступать больше 10 г.
В период лечения следующие продукты запрещены:
- бобовые;
- сдоба;
- мясо, птица, рыбы с большим процентом жира;
- приправы;
- шоколад.
Жареные блюда все запрещены. Хлеб только сухой, никакой свежей сдобы. В день допустимо только одно яйцо.
Диета №5 рекомендует включать в меню такие продукты:
- суфле, пудинги, запеканки;
- чай заваривать некрепкий;
- соки;
- из шиповника готовить отвар;
- больше моркови, свеклы.
Диета, разработанная М.Певзнером, помогает многим, она освобождает от нагрузки больные органы.
Как питаться при остром панкреатите
Острый панкреатит – опасный недуг, поэтому необходимы комплексные меры для улучшения состояния. Нужно помнить, что требования диеты обязательны, иначе такое состояние может привести к хирургическому вмешательству.
На первом этапе лечения следует несколько дней голодать. Длительность отказа от пищи составляет от 2 до 4 дней.
Допустимо употребление только жидкости. В это время можно пить не крепкий чай, готовить отвары из плодов шиповника, минералка подходит без газа.
Следующий этап — диета №5. Пища имеет низкую калорийность, запрещены соль, жир, которые способны спровоцировать новый приступ. Все блюда готовить жидкими. Подсаливать можно совсем немного.
Лучше всего при составлении меню, держать перед главами список полезных и вредных продуктов.
Лекарства при панкреатите холецистите. Лечение хронического холецистита
Лечение хронического холецистита может быть как консервативным, так и хирургическим.
В связи с тем, что 85-95% больных хроническим холециститом имеют калькулёзную (каменную форму) заболевания, с чем и связано развитие грозных осложнений, удаление желчного пузыря является единственно возможным и самым эффективным способом профилактики последних.
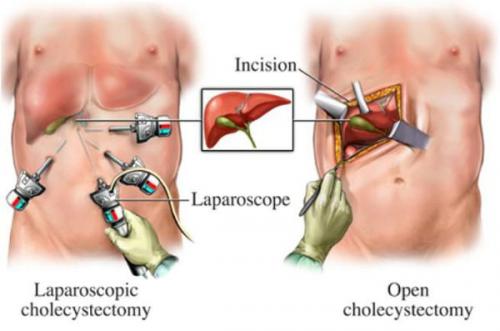
Операция при холецистите
Оперативное лечение хронического холецистита (холецистэктомия) является плановой операцией, а в случае тяжёлого обострения — экстренной или даже операцией "по жизненным показаниям". В зависимости от тяжести течения заболевания, её длительности, количества рецидивов, их интенсивности и состояния пациента удаление желчного пузыря может осуществляться несколькими методиками:
- классическая холецистэтомия (через разрез передней брюшной стенки длиной около 15 см в правом подреберье);
- мини-холецистэктомия (разрез в правом подреберье длиной 4-6 см);
- лапароскопическая холецистэктомия (с использованием лапароскопического инструментария, т.е. через "проколы" — четыре разреза размером по 5-10 мм);
- мини-лапароскопическая холецистэктомия (три прокола размером по 3-5 мм) — используется в редких случаях при крайней необходимости достижения максимального косметического эффекта.
Реабилитация после холецистэктомии
После удаления желчного пузыря пациенту необходимо регулярно посещать врача в течение следующих трёх месяцев, на 3–6–12 месяц нужно сдавать анализы крови и проходить УЗИ органов брюшной полости. Также следует принимать желчегонные препараты, питаться небольшими порциями 3–5 раз в сутки и исключить жирную пищу. Если не перестроить питание, агрессивная желчь, которая течёт в кишечник, повышает риски рака прямой кишки .
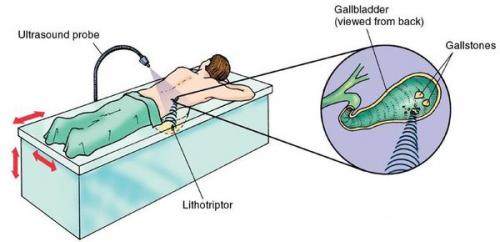
Ультразвуковая литотрипсия
При противопоказаниях к операции или при нежелании пациента оперироваться можно воспользоваться нехирургическим методом дробления камней — ультразвуковой литотрипсией. Однако измельчение и выведение камней не является излечением, и в 95-100% случаев конкременты формируются повторно через некоторое время.
Медикаментозная терапия
В период обострения применяются обезболивающие (нестрероидные противовоспалительные средства — НПВС) и спазмолитические препараты для снятия спазма мускулатуры желчного пузыря и его протоков.
Профилактику инфицирования и санацию очага проводят антибиотикотерапией (цефалоспорины). Дезинтоксикацию осуществляется при помощи растворов глюкозы и хлорида натрия. Также необходимо лечение диспепсического синдрома: обычно для этого используются ферментные препараты.
Диета
Когда заболевание находится в стадии ремиссии, необходимо строгое соблюдать диету: отказаться от острой, жирной и жаренной пищи.
Физиотерапия и народные методы лечения
Пациенты, страдающие хроническим бескаменным холециститом, лечатся у гастроэнтеролога. Возможно проведение физиотерапии (электрофорез, грязелечение, рефлексотерапия, пребывание на бальнеологических курортах) и фитотерапии (приём отваров тысячелистника, пижмы, крушины).
Лечебная гимнастика при холецистите
Убедительных доказательств о пользе специальной гимнастики при лечении или для профилактики холецистита не существует. Более того, использование лечебной гимнастики может быть опасным. Чаще заболевание встречается в виде хронического калькулёзного холецистита, физическая нагрузка в таком случае может привести к осложнениям, таким как механическая желтуха. Пациенту вполне достаточно снизить вес и заниматься обычной лечебной физкультурой.
Блюда при панкреатите. Диета при обострении панкреатита
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках (, и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Даже у вполне здорового человека может развиться панкреатит – к примеру, после инфекционной болезни, отравления или из-за нарушений работы печени. Заболевание может протекать с периодическими обострениями и стадиями ремиссии. Сегодня мы поговорим о том, какой должна быть диета при обострении панкреатита.
Панкреатит – это очень распространенное заболевание, которое часто является следствием неправильного питания, переедания, чрезмерного употребления спиртных напитков.
, , , , , ,
Автор статьи
Член команды сайта “Похудеть просто.” Автор и редактор статей. Образование высшее. Профессиональная переподготовка – “Международная академия экпертизы и оценки” г. Саратов.
При развитии панкреатита диета назначается минимум на 1 год. За этот промежуток времени пациент предоставляет возможность своей пищеварительной системе восстановиться и настроиться на нормальную работу.
Что же касается непосредственно острого периода заболевания, то в начальные двое-трое суток обострения употребление пищи полностью запрещается. В остром периоде чрезвычайно важно создать максимальный покой для системы пищеварения, и, в частности, для поджелудочной железы. Это время следует использовать для стабилизации расстройства обменных процессов, для нормализации выработки ферментов для пищеварения.
Повторимся, что принимать пищу в первые дни нельзя. Если пациенту хочется пить, можно утолить жажду небольшим количеством щелочной негазированной воды: Боржоми, Поляна квасова, Лужанская и пр. Щелочная вода способна подавлять секрецию желудочного сока, что позволит поджелудочной железе отдохнуть.
В последующие дни, в зависимости от состояния больного, пить разрешается все больше, постепенно переходя к жидкой и полужидкой щадящей пище.
, , , , , ,
Диета при обострении хронического панкреатита
При обострении хронического панкреатита назначают, как правило, углеводно-белковую диету. Жиры в рационе следует ограничить: они представляют большую нагрузку для поджелудочной железы и желчного пузыря. Разрешается лишь небольшое количество растительного масла.
Благодаря белковой пище происходит восстановление поврежденных тканей поджелудочной железы. Углеводы не запрещены, однако, если есть подозрения на развитие сахарного диабета, то легкоусвояемые углеводы не рекомендуют (простые сахара, джем, сладости).
Большое значение в восстановлении пищеварительной системы и укреплении иммунитета имеют витамины: витамин A, C, биофлавоноиды и группа B.
Суточное употребление соли следует резко ограничить (для снятия отечности воспаленной железы), по крайней мере, на 2-3 недели.
Необходимо наладить поступление в организм кальция, который способен укрепить сосудистые стенки и снизить их проницаемость.
При обострении хронического панкреатита следует перейти на жидкую и протертую пищу, которая подается в теплом виде, без соли, специй и приправ. На первых порах разрешены протертые супы, некислый кефир, жидкие крупяные каши на воде (овсянка, рис, манка), овощные пюре, взбитый нежирный творог, слабый чай без сахара.
Со временем меню расширяется: добавляются яичные белки, желе, нежирные мясные и рыбные блюда на пару, белый подсушенный хлеб.
Питаться необходимо дробным способом, чтобы не допускать переедания. Оптимально принимать пищу до 6 раз в день.
Запрещены обжаренные продукты, копченые, соленые, маринованные, консервированные блюда, а также жирное мясо и сало, жирная сметана, алкоголь, сдоба.
, , , ,
Диета после обострения панкреатита
После исчезновения признаков острого панкреатита и восстановления функции поджелудочной железы диету прекращать ни в коем случае нельзя.
Диета после обострения панкреатита назначается, в первую очередь, для того, чтобы избежать повторного развития заболевания.
Пищу готовят в пароварке, отваривают или запекают в духовом шкафу с малым количеством жира.
Диета при обострении панкреатите. Питание при остром панкреатите
Диденко Владимир Андреевич
Статью проверил кандидат медицинских наук, доцент
Виноградов Дмитрий Леонидович

Питание при остром панкреатите подчинено главной цели: уменьшить нагрузку на поджелудочную железу.
Принципы лечебно-профилактического питания при обострении панкреатита
- Борьба с обострением панкреатита начинается с голода. Он не должен продолжаться бесконечно, максимум лечебного голодания – 3 дня, но чаще специалисты ограничиваются суточным.
- Во время лечебного голодания разрешено употреблять 1,5 литра жидкости, распределив ее на 6-7 приемов. Это могут быть «Ессентуки». «Боржоми» и другая щелочная минеральная вода без газа, отвар шиповника, некрепкие чаи.
- Следующий этап – переход к лечебной диете, который начинается монодиетой. Обычно для ее основы используют протертые слизистые каши, например, рисовую, овсяную.
- Далее постепенно вводятся другие продукты и увеличивается калорийость рациона.
- Однако, принципиально важно, чтобы пища не оказывала раздражающее действие на желудочно-кишечный тракт, т.е. она не должна быть горячей или холодной, твердой или острой, кислой или соленой.
- Все блюда должны быть протертыми, теплыми, без резких нот приправ и специй.
- Желательно, чтобы меню было разделено на 6-7 приемов, небольшими порциями.
- Упор в рационе делается на углеводы , преимущественно «медленные». Их может быть до 300 гр. Белка должно быть не более 160 гр. Жиров – до 80 гр.
Запрещенные продукты при обострении панкреатита
Речь не о пике заболевания, когда приходится отказываться от любой пищи, а о следующем этапе. Питание при остром панкреатите, когда удалось снять самые нестерпимые болевые, должно оставаться предельно щадящим. Строго выполняйте следующие ограничения:
- необходимо исключить все продукты, на которые имеется аллергия или индивидуальная непереносимость;
- под запретом не только фастфуд, а любые готовые продукты, полуфабрикаты, в том числе колбаса, майонез, кондитерские изделия и т.п.;
- нельзя потреблять алкогольные напитки и газированные;
- сладкое и соленое;
- жирное и копченое;
- жареные и консервированные продукты;
- овощи с острым вкусом и фрукты с кислым;
- жирные животные продукты, в том числе красное мясо, сало, сливки, сыры, сметана и т.п.
Первые две недели обострения соль лучше исключить полностью.
Рекомендованные продукты при обострении панкреатита
За время голода и строгих ограничений первых дней обострения организм не должен окончательно разучиться переваривать пищу. Ваша задача, медленно, но верно «вести» его к правильному питанию, которое должно обеспечивать потребности в калориях и питательных веществах.
Питание при остром панкреатите необходимо составлять из свежих, по возможности разнообразных продуктов. Блюда лучше готовить дома, полезными способами – варить, парить, запекать.
При обострении панкреатита вся пища должна быть теплой и протертой, без специй.
Рекомендуются:
- животные продукты с пониженным содержанием жира,
- протертые каши,
- картофельное пюре,
- нежирный творог,
- яйца всмятку,
- паровые омлеты,
- запеченные яблоки и яблочное пюре из сладких сортов;
- супы на овощных бульонах, без капусты, лука, чеснока, томатов и прочих овощей с острым и кислым вкусом;
- домашние кисели и компоты.
Диета при панкреатите меню на каждый день. Зачем соблюдать диету
Лечение и питание при панкреатите – взаимосвязанные понятия. Правильно составленный повседневный рацион позволяет решать ряд важных задач:
- Исключение избыточной нагрузки на воспаленную поджелудочную железу, что обеспечивается дробным питанием и исключением тяжелых для переваривания блюд. При панкреатите это является первостепенной задачей.
- Обеспечение полноценного переваривания базовых нутриентов. Гармонично составленное меню при панкреатите обеспечивает поступление необходимого количества питательных веществ, а адекватное количество потребляемой пищи и сбалансированность блюд способствуют достаточному их перевариванию под действием ферментов поджелудочной железы.
- Предотвращение повторного обострения, ведь рецидив при этом заболевании в подавляющем большинстве случаев связан с погрешностями в питании. Поэтому при хроническом панкреатите диеты желательно придерживаться постоянно.
- Снижение риска развития сахарного диабета. Дело в том, что поджелудочная железа относится не только к пищеварительной системе, но и является эндокринным (гормонально активным) органом. Ее ткани содержат особые образования – островки Лангерганса. В них вырабатывается гормон инсулин, при его недостаточной продукции у человека формируется сахарный диабет. Хроническое или часто повторяющееся воспаление чревато постепенной гибелью функционально активных клеток, в том числе островков Лангерганса. Именно поэтому панкреатит рассматривают как один из основных факторов риска развития сахарного диабета, а погрешности в питании – как важный предрасполагающий фактор.
Какие овощи фрукты любит поджелудочная железа. Полезные и вредные продукты
- При составлении меню для печени и поджелудочной железы на каждый день необходимо учитывать тот факт, что при заболевании данных органов многие продукты попадают под строжайший запрет.
- Их категорически запрещено использовать в питание больного даже в период ремиссии во избежание обострений.
- Запрещенные продукты при диете №5:
- Жирные сорта мяса: свинина, баранина, мясо птицы (утка, гусь);
- Мясные изделия: колбасы, сосиски, сардельки, бекон, ветчина, сало, покупные котлеты;
- Субпродукты: печень, почки, сердце, язык, мозги;
- Рыба и морепродукты: жирные сорта рыбы, соленая и копченая рыба, рыбья икра, устрицы, креветки, кальмары, мидии;
- Молоко и молочные продукты: жирное цельное молоко, сметана с высоким содержанием жира, твердые сорта сыра;
- Яйца: желтки.
- Овощи: все виды лука (зеленый, репчатый, парей, шалот) шпинат, щавель, руккола, редиска, чеснок (перья и зубчики), хрен, редька, ревень, цветная капуста, репа;
- Грибы: все виды грибов в свежем, сушёном, соленом и маринованном виде:
- Фрукты и ягоды: все разновидности цитрусовых, киви, кислые сорта яблок, дыня, арбуз, финики, виноград, кислая слива, клюква, черная и красная смородина, брусника;
- Хлеб и мучные изделия: свежий белый и ржаной хлеб, сдобная выпечка, изделия из слоеного теста;
- Крупы: кукурузная, пшеничная, ячневая, перловая, горох, фасоль, чечевица;
- Консервы: любые рыбные, мясные и овощные консервы, соленые и маринованные овощи;
- Сладости: шоколад, халва, мороженное, торты, пирожные, конфеты с шоколадом;
- Напитки: крепки черный чай, кофе, какао, все виды алкоголя, любой холодный напиток;
- Приправы: перец чили, черный молотый перец, корица, гвоздика, сушеный чеснок;
- Заправки: кетчуп, майонез, уксус, различные готовые соусы.
Диета при панкреатите стол номе. Несколько слов о панкреатите
диета при панкреатите, Стол 5 играет значимую роль в лечении заболевания
В медицине панкреатитом называется не конкретная болезнь, а группа патологий и синдромов, при которых ключевым моментом является воспалительный процесс.
Являясь важным звеном пищеварительного тракта, эта железа выделяет специальные ферменты, ускоряющие разложение на отдельные вещества и переваривание поступающей в организм пищи.
В здоровом организме эти ферменты, выполнив свои функции, переходят дальше в двенадцатиперстную кишку. В случае нарушения деятельности поджелудочной железы, активные вещества и токсины остаются внутри нее, начиная разъедать ткани органа.
Этот процесс носит название самопереваривания.При этом образующиеся токсические вещества могут попасть в кровь и вызвать серьезные патологии сердца, легких, почек, печени и других важных органов.
Выделяют две формы панкреатита – острую и хроническую. Острая форма характеризуется сильнейшим болевым приступом и требует немедленной госпитализации. В число причин развития острого панкреатита входит:
- злоупотребление алкоголем ;
- вирусные инфекции;
- инфекционные, паразитические и грибковые инфекции;
- врожденный панкреатит;
- последствия хирургического вмешательства.
Хронический панкреатит часто развивается после перенесенного острого приступа. На его фоне может быть повторение острого приступа либо обострение.
Терапевтическая программа зависит от степени поражения органов и характера заболевания. В качестве первичного лечения острого панкреатита практикуется голодание в течение нескольких дней, пока не снизится степень раздражения.
Затем назначается лечение препаратами. В тяжелых случаях проводится парентеральное (внутривенное) питание продолжительностью до 6 недель в целях относительного восстановления поджелудочной железы.
Одним из важных моментов терапии является назначение специальной диеты, разработанной известным советским терапевтом, гастроэнтерологом и диетологом Мануилом Исааковичем Певзнером, которого посмертно причислили к нашумевшему делу «врачей-убийц».
При хроническом панкреатите также назначается лечебное питание. Возможен прием дополнительных панкреатических ферментов для стимуляции работы поджелудочной железы.
Диета при панкреатите таблица. Тактика диетотерапии при панкреатите
В случае если пациенту не требуется проведение парентерального и энтерального питания, при отсутствии необходимости в хирургическом лечении сохраняется тактика ведения больных по принципу «голод, холод и покой». На 1–3 дня (в зависимости от тяжести болезни) назначают голодание или резкое ограничение питания для обеспечения полного покоя пораженного органа. Рекомендуется только жидкость в количестве 1–1,5 литра в сутки: по 200 мл 6 раз в день. Можно назначать теплую щелочную минеральную воду типа боржоми (без газа) и 200–400 мл отвара шиповника или некрепкий чай. С 3-го дня заболевания назначают на 5–7 дней разработанный в ФГБУ «НИИ питания» РАМН вариант специализированной щадящей диеты для больных острым панкреатитом — 5п (первый вариант). Затем переходят на специализированную высокобелковую диету — 5п (второй вариант), сначала протертую, затем не протертую, которую следует соблюдать в течение 6–12 месяцев.
Щадящая диета при остром панкреатите
Первый вариант диеты
Специализированная диета 5п-1 разрабатывается на основании норм лечебного питания при соблюдении диеты с механическим и химическим щажением (щадящая диета), утвержденных Приказом Минздрава России от 21.07.2013 № 395н «Об утверждении норм лечебного питания». Перечень пищевых продуктов и блюд, разрешенных и запрещенных для включения в специализированную диету № 5п-1, представлен в табл. 1.
| – |