Ожирение печени можно ли вылечить. Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
- Ожирение печени можно ли вылечить. Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
- Как лечить ожирение печени и поджелудочной железы. Причины возникновения жировой болезни печени
- Сколько живут с жировым гепатозом. Жировая болезнь печени или стеатогепатоз
- Как вылечить ожирение печени. Лечение
- Как вывести жир из печени. Откуда берется ожирение печени?
- Я вылечил жировой гепатоз. Причины развития и классификация жирового гепатоза печени
Ожирение печени можно ли вылечить. Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
К накоплению холестерина, а именно липидов (жироподобных органических соединений) в печени, приводят, прежде всего, следующие факторы:
- избыточное поступление свободных жирных кислот (FFA) в печень;
- усиленный синтез свободных жирных кислот печени;
- пониженный уровень бета-окисления свободных жирных кислот;
- снижение синтеза или секреции липопротеинов очень высокой плотности.
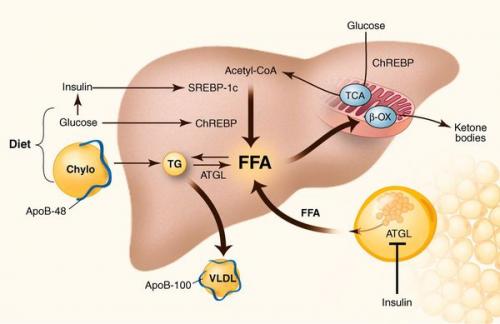
У пациентов с ожирением в ткани печени повышенно содержание свободных жирных кислот, что и может быть причиной нарушения функций печени, так как жирные кислоты химически активны и могут привести к повреждению биологических мембран гепатоцитов, образуя в них ворота для поступления в клетку эндогенного жира, в частности липидов (преимущественно низкой и очень низкой плотности), а транспортом является сложный эфир — триглицерид.
Таким образом, гепатоциты заполняться жиром, и клетка становиться функционально неактивной, раздувается и увеличивается в размерах. При поражении более миллиона клеток макроскопически печень увеличивается в размерах, в участках жировой инфильтрации ткань печени становиться плотнее, и данные участки печени не выполняют своих функций либо выполняют их с существенными дефектами.
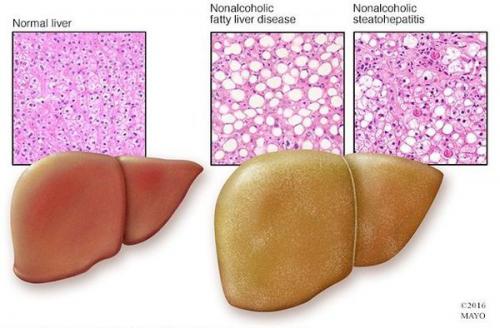
Перекисное окисление липидов в печени приводит к синтезу токсичных промежуточных продуктов, которые могут запускать процесс апоптоза (запрограммированной гибели) клетки, что может вызывать воспалительные процессы в печени и сформировать фиброз.
Также важное патогенетическое значение в формировании НАЖБП имеет индукция цитохрома P-450 2E1 (CYP2E1), который может индуцироваться как кетонами, так и диетой с высоким содержанием жиров и низким содержанием углеводов.CYP2E1 генерирует токсические свободные радикалы, приводящие к повреждению печени и последующему фиброзу.
Кроме того, патогенетическое значение в формировании НАЖБП имеет эндотоксин-опосредованное повреждение, которое, в свою очередь, усиливает выработку провоспалительных цитокинов (ФНО-α, ИЛ-6 и ИЛ-8), приводящих к нарушению целостности мембран гепатоцитов и даже к их некрозу, а также к развитию воспалительной клеточной инфильтрации как в портальных трактах, так и в дольках печени, что приводит к стеатогепатиту.

Продукты перекисного окисления липидов, некрозы гепатоцитов, ФНО и ИЛ-6 активируют стеллатные (Ito) клетки, вызывающие повреждение гепатоцитов и формирование фиброзных изменений.
Как лечить ожирение печени и поджелудочной железы. Причины возникновения жировой болезни печени
Предполагается, что жировая болезнь печени получила наибольшее распространение в западных («развитых») странах из-за отсутствия дефицита пищевых ресурсов, и даже наоборот, их многообразием и доступностью. Наиболее подвержены стеатозу печени люди с ожирением или метаболическим синдромом. При индексе массы тела более 27 можно не сомневаться, что жировые клетки обосновались не только в подкожной клетчатке, но и в других органах, включая печень. Но по неустановленным пока причинам у 7% пациентов с нормальной массой тела также выявляются значимые жировые изменения печени.
Ожирение - «эпидемия XXI века», одно из самых распространенных хронических заболеваний в мире. Из-за лишнего веса и ожирения происходят 44% случаев диабета, 23% случаев ишемической болезни сердца и от 7% до 41% случаев некоторых видов рака. Результаты российских исследований показали, что не менее 30% людей трудоспособного возраста страдают от избыточной массы тела и 25% – от ожирения. У 75–93% людей с ожирением встречаются те или иные формы неалкогольной жировой болезни печени (НАЖБП). При морбидном ожирении эта цифра возрастает до 95–100%. Одна из причин заключается в том, что пациенты с ожирением принимают обычно больше лекарств, чем пациенты без ожирения, а многие препараты являются гепатотоксичными и могут приводить к повреждению печени.
Одна из частых причин развития жирового гепатоза - «нездоровый образ жизни». В контексте болезней печени наиболее актуально высококалорийное питание с избыточным потреблением жиров, рафинированных углеводов, фруктозы, а также гиподинамия (малоподвижный образ жизни).
Повсеместная гиподинамия сопровождает жизнь в городе. Многие лекарства отрицательно влияют на печень: ученые доказали негативное влияние ряда антибиотиков, статинов (препараты для снижения уровня холестерина в крови), противовирусных, антигистаминных и мочегонных лекарств. Заместительная гормональная терапия тоже может оказать влияние на печень.
Интересно, что в немилость попали некоторые БАДы – еще одно доказательство, что эти «безобидные» средства не так уж безобидны. И уж совсем необычный факт – это вредное влияние на печень известного всем парацетамола.
Еще одна возможная причина ожирения печени – это эндокринные заболевания. В частности, гипотиреоз. К сожалению, сегодня он встречается все чаще. В большинстве регионов нашей страны наблюдается дефицит йода, что, собственно, и ведет к нарушениям со стороны щитовидной железы.
Стремление современных женщин к идеальному телу, многочисленные жесткие диеты вредны для всего организма, включая печень.
Ученым удалось идентифицировать и несколько генетических факторов:
связь с геном PNPLA (аллель I148M),
связь с геном TM6SF2 (аллель E167K).
Носители этих аллелей имеют достоверно повышенное количество жира в печени.
Итак, первичный неалкогольный стеатогепатит часто возникает у людей с избытком висцерального жира в организме, сахарным диабетом 2 типа (СД 2) или нарушением толерантности к глюкозе, инсулинорезистентностью (ИР), дислипидемией. Вторичный неалкогольный стеатогепатит иногда возникает при голодании (чаще белковом), стремительном снижении веса, воздействии ряда лекарств, синдромах мальабсорбции и избыточного бактериального роста.
Сколько живут с жировым гепатозом. Жировая болезнь печени или стеатогепатоз

О жировой болезни печени или стеатогепатозе простым людям практически ничего не известно. Многим кажется, что это непонятное заболевание меня уж точно не коснется. Однако оно встречается гораздо чаще, чем кажется на первый взгляд. Давайте выясним, что же такое стеатогепатоз , и как с ним жить.
Ожирение печени — актуальная проблема современности
Практическому врачу очень часто приходится сталкиваться с ситуацией, когда человек, которого ничего не беспокоит, проходит ультразвуковое исследование органов полости живота и получает заключение, в котором есть фраза: печень увеличена. С жалобой не на свое состояние, а именно на результат этого исследование пациент обращается к доктору. Обычно это люди, склонные к полноте, иногда страдающие, метаболическим синдромом, артериальной гипертензией, сахарным диабетом. Однако в последнее время все больше молодых людей, страдающих избыточным весом, может прийти на прием к врачу с вопросом, почему же у него увеличена печень?
Как ставят диагноз «жирового гепатоза»
Что же такое жировой гепатоз ? Это накопление жира в печеночной ткани. То есть жир откладывается не только там, где мы привыкли его видеть – живот, область бедер, плечи и др, но и в печени. Поэтому увеличение печени у таких людей вызвано ее ожирением.
Сразу оговоримся, диагноз «жировой гепатоз» не может быть поставлен по результатам только одного ультразвукового исследования. Врач должен опросить пациента, то есть выяснить, что его беспокоит. Чаще всего люди, страдающие ожирением печени, жалуются на тянущие боли в правом подреберье. Но эти боли возникают не от непосредственной болезни самой печени, а от того, что увеличенная печень растягивает печеночную капсулу. Так же очень важно отсутствие алкогольного и лекарственного анамнеза, маркеров к вирусным. Для этого человека отправляют сдавать анализы крови из пальца и вены, мочи, кала. После чего доктор, а как правило этим заболеванием занимается, поставит диагноз «стеатогепатоз».
Лечение стеатогепатита – похудеть!
Чаще всего человек, пришедший к врачу и которому был выставлен диагноз «стеатогепатоз», хочет получить рекомендацию о приеме волшебной пилюли, которая вылечила бы его раз и навсегда. Это касается не только этого заболевания, а вообще всех существующих. И он может быть неприятно удивлен, что главным этапом лечения стеатогепатоза будет снижение массы тела, соблюдениес ограничением жирных продуктов, фаст фуда, легких углеводов. Фармацевтические кампании предлагают большой арсенал лекарств, которые якобы лечат печень, но большинство из них не имеют никакой доказательной базы, а рассчитаны именно на людей, которым лень снижать вес, сидеть на диете, а хочется лечиться приятно и быстро.
Помимо диеты обязательной является физическая нагрузка не менее 30-40 минут в день. Таким образом – чтобы жир исчез из печени, он должен исчезнуть отовсюду!
Однако, людям страдающим сахарным диабетом и различными обменными процессами похудеть, и таким образом избавиться от жирового гепатоза , значительно сложнее. Поэтому лечение такого контингента должно проводиться врачами нескольких специальностей:, гастроэнтеролог, кардиолог.
Таким образом, избыточный вес не полезен никому, в том числе и печени.
Как вылечить ожирение печени. Лечение
Наиболее важный компонент лечения неалкогольной жировой болезни печени – коррекция образа жизни: физическая активность минимум 150 минут в неделю, нормализация массы тела, отказ от спиртных напитков и ряда медикаментов, сбалансированное питание, соблюдение режима труда и отдыха.
Из рациона пациенту следует исключить жирное мясо, рыбу, консервы, копчености, легкоусвояемые углеводы, кулинарные жиры, шоколад и мороженое, какао, черный кофе, алкоголь. Предпочтение в питании отдавать нежирным сортам мяса, рыбы, блюдам из овощей и фруктов, сложным углеводам (крупам, макаронным изделиями из твердых сортов пшеницы).
Оптимальный темп снижения веса при жировом гепатозе – 1 кг в 7 дней. Резкое похудение приведет к развитию стеатоза, стеатогепатита, ускорению процессов фиброзирования печеночной ткани. Снижение массы тела у лиц с ожирением и неалкогольной жировой болезнью печени на 10% значительно улучшит значения АсАТ, АлАТ и других печеночных ферментов, а также гистологические показатели.
Медикаментозное лечение данной патологии включает:
- препараты для преодоления инсулинорезистентности;
- омега-3-ПНЖК, статины, фибраты с целью снижения риска сердечно-сосудистых осложнений;
- гепатопротекторы.
При неэффективности других методов похудения, можно воспользоваться методом бариатрической хирургии – провести желудочное шунтирование и бандажированием.
Прогрессирование печеночной недостаточности может стать показанием к ортотопической трансплантации печени.
Как вывести жир из печени. Откуда берется ожирение печени?
Начнем с того, что существует два вида жировых гепатозов. Первый, алкогольный, развивается на фоне злоупотребления спиртным, которое, в свою очередь, бьет не только по печени, но и по всем остальным органам и системам организма. Неалкогольный гепатоз протекает бессимптомно – около 80-90% пациентов на первых порах вообще не чувствуют никакого дискомфорта.
По своей сути неалкогольная жировая болезнь печени (она же НЖБП, жировой гепатоз, стеатоз, дегенерация печени) – это дистрофия органа, которая сопровождается не только повреждением клеток и межклеточного пространства, но и пагубным влиянием на другие органы. На фоне запущенного гепатоза нередко развивается фиброз, а затем и цирроз, где уже не обойтись без пересадки. В некоторых случаях гепатоз печени сопровождается сахарным диабетом или тиреотоксикозом (синдромом, обусловленным гиперфункцией щитовидной железы) – тогда медики способны вычислить заболевание на относительно ранних стадиях.
Стадия заболевания зависит от количества жировых клеток в печени. Когда оно приближается всего лишь к 10-15%, запускаются процессы, при которых вырабатывается много свободных радикалов, окисляющих все вокруг себя. Всего выделяют четыре стадии болезни:
- Нулевая – минимальное количество жира в гепатоцитах.
- Первая – очаг поражения составляет 30-33%
- Вторая – количество жира растет до 66%. На этой стадии выделяют подклассы: мелко-, средне- и крупнокапельное ожирение.
Если с алкогольным гепатозом печени все ясно уже по названию, то откуда берется неалкогольная форма? Специалисты выделяют несколько основных причин:
- Изначальное нарушение микрофлоры. В тонком кишечнике случается переизбыток бактерий, способных проникать в воротную вену печени. Организм запускает защитные механизмы, а печень в ответ начинает наращивать фиброзную ткань.
- Избыточная масса тела – ввиду нарушения липидного обмена организм начинает наращивать жир на конкретном органе.
- Гормональные или обменные расстройства.
- Токсины, попадающие в организм. Это могут ядовитые грибы, некоторые виды лекарств, пестициды и так далее.
- Голодание, в результате которого произошел экстренный сброс массы тела.
- Излишнее увлечение несбалансированным вегетарианским или веганским питанием, поедание свежей выпечки в горячем виде, малоподвижный образ жизни – все это также неблагоприятно влияет на печень.
Я вылечил жировой гепатоз. Причины развития и классификация жирового гепатоза печени
Как мы уже сказали, жировой гепатоз печени – это заболевание, при котором внутри клеток печени или между ними накапливаются капли жира. При этом данный патологический процесс сопровождается постепенно прогрессирующими дистрофическими изменениями в гепатоцитах. Своевременная диагностика этой болезни представляет некоторые сложности в связи с тем, что у подавляющего большинства пациентов специфические симптомы, указывающие на поражение печени, отсутствуют.
Жировой гепатоз печени является достаточно распространенной проблемой среди населения. Как показывает статистика, около 27% людей, проживающих на территории России, имеют такие морфологические изменения в печени. Однако стоит заметить, что реальный уровень распространенности данной болезни может быть значительно выше. Представительницы женского пола несколько чаще мужчин сталкиваются с таким заболеванием. Самое большое количество случаев выявляется после 40 лет. Еще один интересный момент заключается в том, что большая часть пациентов с данным диагнозом имеют избыточную массу тела.
При своевременной диагностике жировой гепатоз печени, как правило, имеет благоприятный прогноз. Однако в том случае, если факторы, вызвавшие патологические изменения в печени, не были устранены, отмечается прогрессирование дистрофических изменений в органе. Таким образом, гепатоз, лечение которого не было вовремя начато, может привести к циррозу печени . Кроме этого, он рассматривается в качестве предрасполагающего фактора для возникновения сердечно-сосудистых и многих других патологий.
Существует большое количество факторов, которые в той или иной степени оказывают влияние на развития гепатоза печени. В первую очередь, сюда можно отнести злоупотребление алкоголем. При этом тяжесть патологических изменений в печени напрямую зависит от продолжительности алкогольной зависимости, количества выпиваемых напитков и так далее. Еще одной возможной причиной является длительный прием гепатотоксических лекарственных препаратов. В качестве примера можно привести глюкокортикостероиды, нестероидные противовоспалительные средства, некоторые группы антибиотиков и так далее.
Замечено, что с данным заболеванием нередко сталкиваются люди, страдающие от сахарного диабета и избыточной массы тела. Другие обменные нарушения, употребление слишком большого количества пищи с высоким содержанием жиров и простых углеводов, низкий уровень двигательной активности – все это рассматривается в качестве предрасполагающих факторов.
Прежде всего, жировой гепатоз печени может быть алкогольным и неалкогольным. Как показывает статистика, алкогольное поражение печени выявляется значительно чаще, практически в десять раз.
Кроме этого, такой патологический процесс бывает:
- Первичным;
- Вторичным.
Первичная форма развивается на фоне обменных нарушений, а вторичная – вследствие приема лекарственных средств, алкоголя и так далее.