Диета при остром панкреатите: основные принципы и рекомендации
- Диета при остром панкреатите: основные принципы и рекомендации
- Связанные вопросы и ответы
- Что такое острый панкреатит и какие его причины
- Как диета влияет на лечение острого панкреатите
- Какие продукты рекомендуется избегать при остром панкреатите
- Можно ли употреблять жирную пищу при остром панкреатите
- Какие продукты можно включать в рацион при остром панкреатите
- Как часто и в какой пропорции нужно есть при остром панкреатите
- Можно ли употреблять алкоголь при остром панкреатите
- Как диета влияет на прогноз и течение заболевания при остром панкреатите
Диета при остром панкреатите: основные принципы и рекомендации
При острой форме, когда наблюдается сильное нарушение пищеварения показано лечебное голодание, постельный режим и прикладывание холода на область пораженного органа.
Разрешено нераздражающее питье. При наличии показаний пациенту назначаются капельницы с питательными растворами. Прием ферментов на данной стадии не нужен, так как пища в организм не поступает.
Голодание продолжается 2-3 суток. За это время состояние пациента улучшается и можно постепенно переходить на диетическое питание. Нельзя употреблять слишком холодную или горячую, а также твердую еду. Все блюда должны быть в жидком или полужидком виде, протертые. Меню преимущественно углеводное, малокомпонентное, без специй.
По мере снижения воспалительной реакции и уменьшения симптомов питание делают более калорийным. Расширять меню нужно крайне аккуратно и постепенно, чтобы не спровоцировать рецидив.
На 5 день можно начинать вводить белковую пищу, а также немного сливочного масла. Использовать растительные масла пока нельзя. Все блюда по-прежнему должны быть вареными или приготовленными на пару. Их уже можно не протирать, а просто измельчать. После снятия приступа и выздоровления пациенту рекомендуется еще в течение года питаться дробно, употреблять полезную нежирную пищу.
После завершения лечебного голодания диету дополняют приемом ферментов. Это помогает частично компенсировать нехватку собственных ферментов железы и не допустить ее перегрузки. Особенно важно принимать ферменты при потреблении жирных продуктов.
Диета при острой форме заболевания является важнейшим элементом лечения. Именно она позволяет остановить процесс самопереваривания железы, снять воспаление, нормализовать работу органов пищеварения.
Связанные вопросы и ответы:
Вопрос 1: Что такое диета при остром панкреатите
Ответ: Диета при остром панкреатите – это специальный рацион питания, разработанный для пациентов с острой формой болезни печени. Основная задача такой диеты – снизить нагрузку на печень и предотвратить развитие осложнений. Диета при остром панкреатите предполагает ограничение потребления жиров, белков и углеводов, а также использование легкоусвояемых продуктов.
Вопрос 2: Какие продукты следует избегать при остром панкреатите
Ответ: При остром панкреатите следует избегать продуктов, которые могут нагружать печень и вызывать воспаление. Это, прежде всего, жирные продукты, продукты с высоким содержанием белков, а также продукты, содержащие большое количество углеводов. Также следует избегать алкоголя, кофе и сильно подслащенных продуктов.
Вопрос 3: Какие продукты можно употреблять при остром панкреатите
Ответ: При остром панкреатите можно употреблять продукты, которые легко усваиваются и не нагружают печень. Это, прежде всего, овощи и фрукты, а также продукты с низким содержанием жиров и белков. Также можно включать в рацион небольшое количество цельного зерна и нежирных продуктов.
Вопрос 4: Как часто следует есть при остром панкреатите
Ответ: При остром панкреатите рекомендуется есть небольшими порциями, но чаще, чем обычно. Это позволит снизить нагрузку на печень и предотвратить развитие осложнений. Обычно рекомендуется есть 5-6 раз в день, но количество порций может быть индивидуальным и зависит от состояния пациента.
Вопрос 5: Как можно улучшить пищеварение при остром панкреатите
Ответ: При остром панкреатите можно использовать специальные средства, которые способствуют улучшению пищеварения. Это, прежде всего, ферменты, которые могут помочь печени лучше переваривать пищу. Также можно использовать средства, которые способствуют снижению воспаления в печени.
Вопрос 6: Как долго нужно следовать диете при остром панкреатите
Ответ: Продолжительность диеты при остром панкреатите зависит от тяжести заболевания и индивидуальных особенностей пациента. В некоторых случаях диета может продолжаться несколько недель, в других – месяцы. Важно следовать рекомендациям врача и не прерывать диету до полного выздоровления.
Что такое острый панкреатит и какие его причины
Острый панкреатит имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
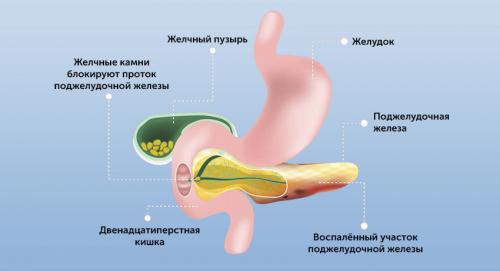
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Этот орган вырабатывает сильные ферменты, которые выводятся в
Это защитный механизм, созданный природой для сохранения поджелудочной железы. В силу разных факторов он блокируется.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.
Острый панкреатит - это воспаление поджелудочной железы, которое может возникнуть в любое время жизни, но имеет два пика заболеваемости: 40 и 70 лет. Первый пик связан с употреблением алкоголя, а второй (билиарный) - с желчекаменной болезнью.
Причины острого панкреатита
Непосредственные причины развития острого панкреатита могут быть разными, но суть заболевания во всех случаях одна - это самопереваривание поджелудочной железы.
Это защитный механизм, созданный природой для сохранения поджелудочной железы. В силу разных факторов он блокируется.
Факторы, которые могут привести к острому панкреатиту
- Ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
- Застой или ранняя активация ферментов, что приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.
Как диета влияет на лечение острого панкреатите
Хирургическое отделение № 1 (экстренное)
Врач-хирург Скипор Л.В.
Острый панкреатит - это острое воспаление поджелудочной железы. Поджелудочная железа играет важную роль в процессе пищеварения и обмена веществ. При пищеварении поджелудочная железа выделяет ферменты, которые поступают в двенадцатиперстную кишку и способствуют перевариванию белков, жиров и углеводов. Такой фермент, как трипсин, способствует усвоению белков, липаза - жиров, амилаза - углеводов.
Острое воспаление поджелудочной железы сопровождается от еком, некрозом, а нередко и нагноением или фиброзом, при этом замедляется выделение ферментов, нарушается нормальное пищеварение.
Развитию панкреатита способствуют переедание, длительное употребление жирной, жареной, острой, слишком горячей или слишком холодной пищи, злоупотребление алкоголем, недостаточное употребление белков. Заболевание может развиться на фоне хронического холецистита, желчнокаменной болезни, сосудистых поражений, язвенной болезни, инфекционных заболеваний, разных интоксикаций, травм поджелудочной железы.
Питание при остром панкреатите направлено на обеспечение максимального покоя поджелудочной железы, уменьшение желудочной и панкреатической секреции. В первые 6 - 7 дней назначают голодание, можно пить минеральные воды без газа (Боржоми, Ессентуки №4) в небольшом количестве, маленьким глотками.
Пищу необходимо в течение первых 2-х недель готовить с ограничением соли. Питание должно быть 5-6 раз в день небольшими порциями. Пищу принимать в теплом виде (45-60 С). Необходимо, чтобы блюда были жидкими, полужидкими по консистенции. Тушеные и жареные блюда запрещены, рекомендуется употреблять перетертую пищу.
В диету на 6-7-й день заболевания включают:
- Супы овощные; супы вегетарианские; супы слизистые из круп (овсяной, перловой, рисовой, манной), протертые с картофелем и морковью.
- Крупяные и макаронные изделия: геркулесовая, овсяная, манная, рисовая каши, протертые, полувязкие, сваренные на воде или пополам с молоком низкой жирности; суфле, пудинги, запеканки.
- Мясо: говядина, кролик, курица, телятина, индейка в протёртом или паровом виде (котлеты, кнели, бефстроганов из отварного мяса).
- Рыба: нежирная отварная, в виде суфле, кнелей, котлет (судак, треска, окунь, щука, серебристый хек).
- Яйца: омлет белковый паровой из 1 - 2 яиц в день, 1/2 желтка в день в блюдах.
- Молоко и молочные продукты: нежирное молоко в блюдах, творог некислый свежеприготовленный, паровые пудинги; свежий кефир и молоко в ограниченном количестве при хорошей переносимости, нежирный йогурт.
- Жиры: сливочное масло несолёное и растительное рафинированное масло в готовых блюдах в ограниченном количестве.
- Овощи: картофель, морковь, кабачки, цветная капуста в виде пюре и паровых пудингов, в отварном, протертом или печёном виде.
- Хлеб и хлебобулочные изделия: вчерашний пшеничный хлеб, пшеничные сухари, малосладкое галеточное печение.
- Фрукты и ягоды: яблоки некислых сортов печеные, бананы, клубника, черника, чёрная смородина в ограниченном количестве, протертые компоты, кисели, мусс, желе на ксилите или сорбите.
- Сладости: мёд в ограниченном количестве, зефир, пастила на ксилите или сорбите.
- Напитки: слабый чай малосладкий или с ксилитом либо сорбитом; соли банановый, клубничный, морковный в небольшом количестве. Минеральные воды употребляются по 1/2 - 2/3 стакана, комнатной температуры (без газа).
Далее рацион можно расширить за счет паровых пудингов из свежего сыра, белкового омлета, морковного пюре.
Исключаются на длительное время жареные блюда, копчености, соления, маринады, консервы, сало, сметана, сдобное тесто, сливки, алкогольные напитки. Больным панкреатитом необходимо придерживаться диеты около года, опасаться переедания.
Какие продукты рекомендуется избегать при остром панкреатите
При панкреатите следует употреблять такие продукты, как :
- Нежирное мясо: постную свинину, телятину, курицу, крольчатину, индюшатину
- Нежирную рыбу: щуку, камбалу, минтай и треску
- Крупы: овсяную, манную и рис
- Макаронные изделия из твердых сортов пшеницы
- Кисломолочную продукцию
- Овощи: картофель, кабачки, свеклу, морковь
Молоко разрешается употреблять только в составе каш, молочных супов и киселей. При улучшении состояния можно дополнить рацион неострыми и нежирными сортами сыра. При приготовлении паровых омлетов можно использовать яйца. Из фруктов лучше отдать предпочтение некислым яблокам. Их можно запекать и употреблять в виде пюре.
Категорически запрещены :
- Репчатый лук
- Щавель и шпинат
- Редис, редька, хрен и ревень
- Болгарский перец
- Приправы и острые специи
- Алкогольная продукция
- Кофе и какао
- Газированные напитки
Во время диеты при хроническом панкреатите следует постараться исключить гусиное и утиное мясо, баранину и сало. Нельзя есть жареное мясо, шашлыки, колбасную продукцию и мясные деликатесы. Запрещены больным и все виды рыбных и мясных консервов, наваристые бульоны на мясе, холодец. Из рациона следует убрать жирный творог и кислую сметану, острые и копченые сыры, бобовые, помидоры, торты и сдобную выпечку, мороженое и шоколадные конфеты.
Не рекомендуется при приготовлении блюд использовать маргарин, а также говяжий и свиной жир. Хотя бы на время обострений следует отказаться от масел в любом виде.
Можно ли употреблять жирную пищу при остром панкреатите
Панкреатит – одно из самых распространенных заболеваний пищеварительной системы – воспаление поджелудочной железы.
Поджелудочная железа – орган пищеварительной системы, выполняющий две основные функции:
- Вырабатывает ферменты, которые помогают расщеплять и переваривать пищу.
- Синтезирует гормоны, включая инсулин, регулирующий переработку глюкозы.
Панкреатит начинается, когда пищеварительные ферменты активируются еще в поджелудочной железе, раздражая ее клетки и вызывая воспаление.
Справочно
Частые запросы в интернете – «еда при панкреатите поджелудочной железы», «еда при панкреатите поджелудочной железы при обострении» и «продукты при панкреатите поджелудочной». Такие формулировки не совсем корректны, ведь панкреатит – это воспаление именно поджелудочной железы, поэтому упоминать ее название после названия болезни излишне.
Панкреатит бывает острым и хроническим. Острый возникает внезапно, когда поджелудочная железа воспаляется, и длится несколько дней. При повторных приступах острого панкреатита может произойти повреждение поджелудочной, что приведет уже к хроническому панкреатиту. В поджелудочной железе образуется рубцовая ткань, препятствующая ее нормальной работе. Плохо функционирующая поджелудочная железа может вызвать проблемы с пищеварением и стать причиной диабета.
Алла Губина
врач-гастроэнтеролог, эндоскопист, к. м. н., врач высшей квалификационной категории, ООО «Институт Здоровья»
Панкреатит на начальной стадии хорошо поддается лечению, но если его запустить, то он может стать хроническим и привести к различным осложнениям. К сожалению, хронический панкреатит неизлечим. Терапия, проводимая при этом заболевании, просто облегчает состояние больного и купирует болезненные симптомы.
Симптомы варьируют в зависимости от типа панкреатита.
При остром панкреатите наблюдаются:
Симптомы хронического панкреатита:
- боль в верхней части живота;
- боль в животе, усиливающаяся после еды;
- потеря веса;
- стеаторея (повышенное выделение жира с калом).
Если у вас появились острые или постоянные боли в животе, немедленно обратитесь к врачу.
Какие продукты можно включать в рацион при остром панкреатите
Если болезнь находится в острой фазе, недопустимо пить алкоголь даже в маленьких дозах. Это приведёт к ухудшению состояния, отмиранию тканей, образованию злокачественных опухолей.
Нежелательно употреблять спиртное во время лечения, приёма препаратов. Врачи запрещают пить даже слабоалкогольные напитки, хотя существует мнение, что вино может быть полезным. Для полного восстановления органа не рекомендуется употреблять алкоголь хотя бы 3 года после начала лечения.
Если орган здоровый, допустимо употребление небольшого количества алкоголя с перерывом в 8 дней. Именно этот период требуется для восстановления клеток органа. При хроническом панкреатите в стадии ремиссии допускается пить сухое вино по 50 мл, но не чаще, чем раз в 8 дней. Сладкие и полусладкие вина вообще нужно исключить, в них огромное количество сахара. Уровень глюкозы в крови повышается, в результате поджелудочная должна выработать ещё больше инсулина.
Существует мнение, что пить вино в небольших дозах можно и в процессе лечения, и в стадии обострения. Но это ошибочно. Даже лёгкое разбавленное вино вредно для поджелудочной по нескольким причинам:
- В одной бутылке вина количество этанола такое же, как и в стакане водки;
- В вине нет никаких полезных веществ, так как процесс сбраживания виноградного сока их уничтожает;
- Большинство вин в магазинах не являются натуральными, в них огромное количество ароматизаторов, добавок.
Наибольшую опасность представляют крепкие напитки, а также газированная продукция (шампанское и пиво). Нельзя запивать крепкий алкоголь газировкой, так как из-за углекислого газа спирт всасывается быстрее. Это двойной удар для всех органов пищеварения.
Этанол не просто разрушает клетки органа, он провоцирует спазмирование протоков. Панкреатический сок не покидает железу, а переваривает ее.
Мнение, что дорогой и качественный алкоголь безопасен для поджелудочной железы, ошибочно. Конечно, отравиться суррогатами гораздо проще. Они приводят к тяжёлой абстиненции, но даже самый дорогой коньяк не может быть безвредным. Разница в напитках заключается только в наличии вредных примесей. В качественном алкоголе их нет, но есть этанол, который разрушает клетки поджелудочной железы.
Как часто и в какой пропорции нужно есть при остром панкреатите
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
Можно ли употреблять алкоголь при остром панкреатите
Нужна ли жесткая диета, чтобы панкреатит не обострился?
Панкреатит — это одно из тех заболеваний, которые зачастую делят жизнь человека на «до» и «после». Дебют панкреатита, как правило, связан с настолько острыми болями, что пациенты впоследствии могут начать испытывать страх перед приёмами пищи. А «золотым стандартом» первой помощи при обострении панкреатита долгое время считалась формула «холод, голод и покой». Этот подход действительно помогает снять острый болевой синдром, но современные исследования доказали, что даже при остром панкреатите поступление питательных веществ в организм нужно возобновить как можно раньше, не говоря уже о хронической форме заболевания.
При панкреатите питанию придётся уделять значительное внимание, при этом пациентам приходится сталкиваться с достаточно разноречивой информацией относительно оптимальной схемы питания. В российской медицинской практике врачи традиционно назначают пациентам стол № 5, но официальные клинические рекомендации Минздрава накладывают на диету при панкреатите значительно меньше ограничений.
Чтобы помочь вам разобраться, мы проанализировали авторитетные медицинские источники, проконсультировались с нутрициологами и сделали подборку рекомендаций по схеме и особенностям питания при панкреатите.
Обращаем ваше внимание, что наша подборка не включает материалов об остром панкреатите, так как это заболевание в абсолютном большинстве случаев предполагает немедленную госпитализацию, последующее лечение и реабилитацию в условиях стационара.
Как диета влияет на прогноз и течение заболевания при остром панкреатите
От панкреатита острого чаще страдают лица, особенно злоупотребляющие алкоголем. Но стоит подчеркнуть, что приступы могут возникать практически у любого человека от маленьких детей до пожилых людей.
Под действием разного рода провоцирующих факторов запускается процесс разрушения очень нежных, ранимых тканей железы за счет активизации собственных ферментов — амилаз, липах и протеаз. В результате повреждения части органа формируется острое воспаление, отек и сильная боль, нарушается процесс пищеварения.3
Основными причинами острого панкреатита может выступать целый ряд факторов, зачастую действующих совместно. Одними из самых частых провокаторов острого воспаления могут становиться:
- Различные патологии желчных путей либо процессы внутри желчного пузыря (в том числе при желчнокаменной болезни). Обычно при подобных состояниях происходит заброс агрессивной желчи в протоки поджелудочной железы и активация воспаления.
- Заболевания желудка или кишечника, при которых формируются нарушения моторной (двигательной) функции начальных и средних отделов пищеварительного тракта, что чревато нарушением оттока секрета поджелудочной железы в двенадцатиперстную кишку.
- Регулярный, прием достаточно высоких доз алкоголя (хотя иногда достаточно и небольшого количества). Это связано с тем, что этиловый спирт относится к сильнейшим ядам для тканей поджелудочной железы. При его регулярном, массированном приеме этанол вызывает поражение клеток и их отмирание. Чем выше дозы алкоголя и чаще они принимаются, тем более выражены изменения в поджелудочной железе.
Также стоит отдельно отметить и некоторые факторы риска, связанные с провокацией панкреатита на фоне других патологий.3 Так:
- Панкреатиту способствует наличие атеросклероза, так как сосуды поджелудочной железы страдают от образования бляшек не менее других органах, и в тканях железы нарушается кровообращение.
- Нередко поджелудочная железа поражается при диабете, гипертензии, как результат страдания, ишемии, нарушения питания тканей железы.
- Негативно могут влиять гормональные изменения при беременности, эндокринной патологии и прием оральных контрацептивов. За счет влияния на метаболизм организма они также могут приводить к панкреатиту.
- Железа может поражаться при пищевых отравлениях или воздействии токсинов и ядов, при заражении лямблиозом (паразитарная инфекция) или глистами.
- Провоцировать острый панкреатит может прием некоторых лекарств (метронидазол, фуросемид, эстрогены, нестероидные противовоспалительные средства).
- Регулярное переедание, злоупотребление жирной, острой пищей, фастфудом, пищевой химией также приводит к функциональному напряжению железы и ее воспалению.
- Провоцировать поражение тканей железы могут инфекции, травмы живота, аллергические заболевания.